Лечение
На основании проведенного МРТ либо иных вариантов диагностики лечащий врач принимает решение о сути дальнейшего лечения. В случае, если аневризма невелика, назначается регулярное наблюдение у нейрохирурга или невролога, а терапия сводится к предотвращению ее разрастания.
Если же аневризма имеет угрожающие размеры, то единственным вариантом лечения является оперативное вмешательство, направленное на предотвращение ее разрыва.
В ситуации с разрывом аневризмы консервативная терапия является неотложной и аналогичной терапии, проводимой при инсульте геморрагического типа.
Хирургическое вмешательство заключается в устранении гематомы наиболее оправданным способом.
Клинические симптомы, течение и тактика ведения больных с аневризмой артерий мозга
Неврологические симптомы у пациента могут свидетельствовать о локализации неразорвавшейся аневризмы, а иногда и указывать на прогрессирующее её увеличение в размерах. Возникновение паралича мышц, иннервируемых глазодвигательным III черепным нервом, особенно сочетающееся с расширением зрачка (мидриаз), выпадением его реакции на свет и локальной болью под глазным яблоком и позади него, указывает на расширение аневризмы. Она может располагаться в месте соединения задней соединительной и внутренней сонной артерий. Для того чтобы развился паралич мышц, иннервируемых глазодвигательным III нервом, длина аневризмы от места её выхода в задней соединительной артерии должна быть 7 мм и более и увеличиваться. В подобной клинической ситуации у больного показано незамедлительное решение вопроса о хирургическом вмешательстве.
Паралич прямой наружной мышцы глаза (отводит глазное яблоко наружу) иннервируемой отводящем VI нервом может быть признаком аневризмы кавернозного синуса. Дефекты полей зрения у больных нередко отмечают при увеличивающейся супраклиновидной аневризме сонной артерии. Боли в затылочной и ниже в шее у пациента могут сигнализировать об аневризме задней/нижней мозжечковой артерии (ЗН МА) или передней/нижней мозжечковой артерии (ПН МА). Боли внутри глазного яблока или позади него и внизу виска обычно отмечают при расширяющейся аневризме средней мозговой артерии.
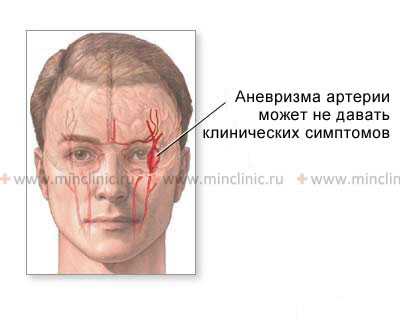
Не разорвавшаяся аневризма артерии головного мозга может не давать клинических симптомов и не беспокоить больного.
Вопрос о том, может ли аневризма вызывать небольшие, перемежающегося характера истечения крови в субарахноидальное пространство («подкравливать»), остаётся невыясненным. Однако значимость документирования клинических связей самых небольших разрывов аневризм и кровотечения не вызывает сомнения.
Внезапная необъяснимая головная боль любой локализации должна вызывать подозрение на субарахноидальное кровоизлияние у пациента. При этом необходимо проведение магниторезонансной (МРТ) или компьютерной (КТ) томографии головного мозга с целью обнаружения крови в базальных цистернах. Часто незначительные субарахноидальные кровоизлияния не выявляются на компьютерной томографии (КТ) головного мозга, поэтому для установления присутствия крови в субарахноидальном пространстве таким пациентам показана люмбальная пункция.
Нейрохирургическое лечение при аневризмах мозговой артерии
Микрохирургическое выключение разорвавшейся аневризмы с помощью её клиппирования выполняется врачом нейрохирургом. Для увеличения изображения в операционном поле используется операционный микроскоп. Благодаря этому вмешательству предупреждаются возможные осложнения у пациента после повторного разрыва аневризмы.
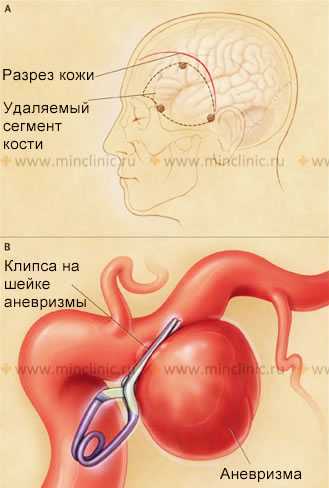
Этапы операции (А, В) по клиппированию шейки не разорвавшейся или разорвавшейся мешковидной аневризмы мозговой артерии.
Большинство нейрохирургов откладывают оперативное вмешательство при разорвавшейся аневризме артерии мозга на 10-14 дней с целью стабилизации клинического состояния пациента. При отсроченных операциях есть время для снятия возникшего отёка головного мозга после первого разрыва аневризмы. Сводится к минимуму риск возникновения у пациента симптоматического вазоспазма в послеоперационном периоде.
Оперативное лечение не целесообразно откладывать, если у больного отсутсвует неврологическая симптоматика. Нейрохирургическое вмешательство в течение первых 48 ч снимает проблему повторного кровоизлияния из аневризмы. Это так же даёт возможность удалить из ликворных пространств основании мозга (базальных цистерн) сгустки крови, предупредив развитие спазма артерий (вазоспазма) данной локализации.
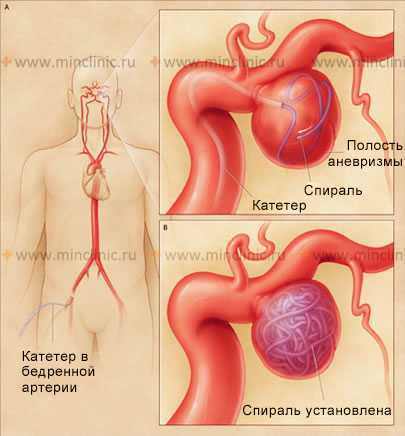
Внутрисосудистая операция выключения кровотока в неразорвавшейся мешковидной аневризме с помощью отсоединяемой спирали.
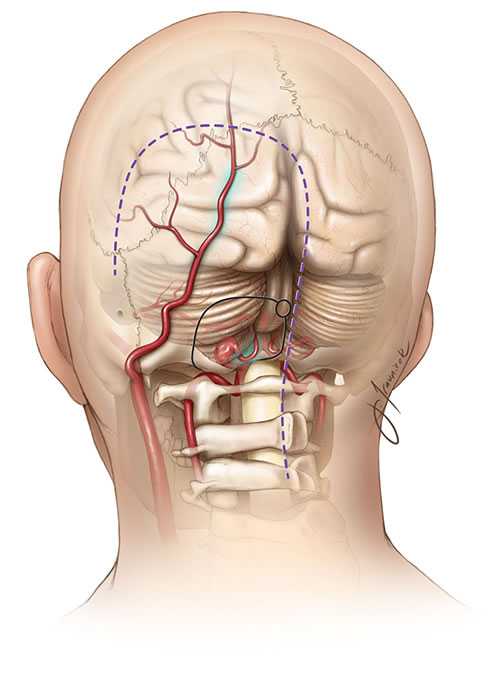
Аневризмы, расположенные в проксимальной части задней нижней мозжечковой артерии (PICA), могут нуждаться в клиппировании с сопутствующим обходным анастомозом. В этом случае анастомоз конец-в-бок между затылочной артерией и PICA является одним из вариантов профилактики медиального поражения продолговатого мозга.
Технически выполнение удаление локальных гематом и выключение разорвавшихся аневризмы клипсами не сложно, но некоторые кровяные сгустки слишком велики по объёму, чтобы их можно было удалить полностью и без последствий для пациента. Поэтому время нейрохирургической операции в случае разрыва аневризмы артерии мозга выбирают индивидуально для каждого больного. Если на магниторезонансной (МРТ) или компьютерной томографии (КТ) головного мозга у пациента в субарахноидальном пространстве не обнаруживают больших сгустков крови или если потенциально опасный сгусток можно мягко и эффективно извлечь, то возможно раннее нейрохирургическое вмешательство.
Предрасполагающие факторы к разрыву
Вероятность разрыва мозговой аневризмы напрямую зависит от ее размеров. Обычно они больших размеров. Минимальный риск разрыва имеют аневризмы до 5 миллиметров в диаметре. Риск кровоизлияния может быть обусловлен:
- неправильной формой;
- дивертикулами;
- узкой шейкой аневризмы;
- если размер аневризмы превышает диаметр несущей артерии.
Рост НА признан основным фактором для разрыва. Для этого необходимо повышенное АД, гемодинамический стресс, употребление алкоголя, табакокурение, пол, возраст.
Важно! Максимальная частота кровоизлияний характерна для аневризм области ПСА, ПМА, вертебробазилярного бассейна. Аневризмы СМА меньше всего подвержены кровоизлияниям.
Причины аневризмы сосудов головного мозга
Длительное время в клинической практике исследовали только тех пациентов, у которых произошел разрыв сосуда, расположенного в головном мозге. Однако благодаря внедрению и широкому распространению современных диагностических исследований увеличилась частота больных, у которых патология находится только на первых стадиях.
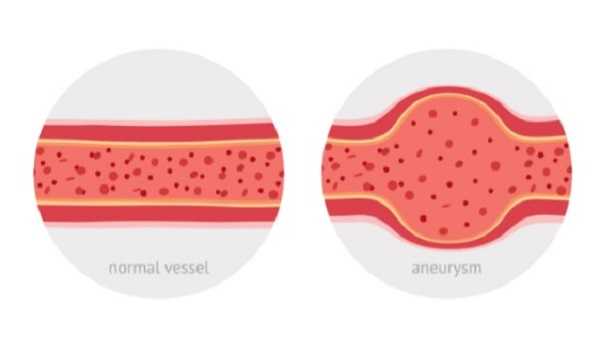
Аневризма сосудов головного мозга представляет собой заболевание, при котором образуется дефект внутренней стенки, внешне напоминающая кармашек. Со временем под действием агрессивных факторов она истончается, увеличивается в размере. Разрыв аневризмы головного мозга приводит к таким тяжелым последствиям, как геморрагический инсульт. В этом случае пациенту необходимо экстренно оказать первую медицинскую помощь. Наиболее эффективны лечебные мероприятия, проводимые в первые 6 часов инсульта.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Согласно эпидемиологическим данным, которые представили отечественные и зарубежные исследователи, носителями сосудистой патологии являются около 2,8% человек. Аневризма мозговой артерии встречается чаще у взрослых пациентов. По половому признаку — у женщин выявляется больше.
В классификации выделяют два основных типа строения — это мешотчатая и фузиформная, или веретенообразная. В клинической практике врача чаще всего встречается первый вариант. При мешотчатой аневризмы стенка имеет форму купола. Имеет плотное основание в виде ножки с несколькими слоями. Риск разрыва возрастает в том случае, если на стенке образуются дочерние куполы.
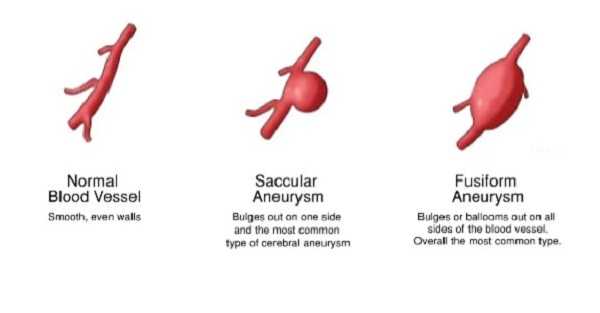
При веретенообразном варианте расположения патологические изменения в стенке сонной артерии появляются по всему диаметру. На практике можно встретить и комбинированные формы, при которых сосуд имеет объемную и неправильную форму.
В этиологии развития заболевания большое значение имеет влияние модифицируемых и немодифицируемых факторов. Первая группа поддается коррекции при помощи использования специальных лекарственных препаратов, ведения активного образа жизни, назначения правильного и рационального питания. Влияние факторов второй группы невозможно изменить.
Среди немодифицируемых показателей выделяют следующие:
- возраст — риск развития мешковидного выпячивания увеличивается с годами, пик заболеваемости наблюдается в 50-60 лет;
- женский пол;
- наследственная предрасположенность;
- недостаточность фермента альфа-глюкозидазы, альфа1-антитрипсина;
- наследственные нарушения соединительной ткани (синдром Марфана, Элерса-Данлоса);
- доброкачественные опухоли (нейрофиброматоз);
- поликистоз почек;
- сердечно-сосудистые патологии (коарктация аорты, врожденный двустворчатый клапан аорты);
- и другие наследственные заболевания.
К модифицируемым факторам, которые влияют на риск развития сосудистого нарушения, отягощают течение:
- вредные привычки — курение и алкоголь;
- гиперхолестеринемия, вызванная эндокринными заболеваниями и генетическими изменениями;
- артериальная гипертензия;
- прием гормональной терапии в постменопаузу;
- резкие колебания артериального давления;
- лечение препаратами с симпатомиметическим фармакологическим действием;
- чрезмерная физическая активность.
Главными причинами аневризмы головного мозга являются повреждение стенки сосуда, вызванное инфекционным, механическим поражением или наследственными заболеваниями. Выпячивания могут также образовываться на артериях нижних и верхних конечностей, органов желудочно-кишечного тракта, легких или иметь другую локализацию.
Среди этиологических причин аневризмы сосудов головного мозга отдельно выделяют механическое повреждения (травмы головы, повреждение оболочек и вещества). Выпячивание стенки и другие морфологические нарушения выявляются при инструментальной диагностике после дорожно-транспортных аварий. Нередко заболевание развивается вследствие полученной черепно-мозговой травмы. Врачи диагностируют патологический очаг чаще при рентгеновском исследовании.
Среди последствий аневризмы головного мозга выделяют не только геморрагические инсульты, но и субарахноидальные кровоизлияния. Патологии считаются жизнеугрожающими, которые приводят к смерти или ранней инвалидности трудоспособного населения.
Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Краткий экскурс в анатомию центральной нервной системы
Головной мозг человека сложно устроенный орган, отвечающий за работу всего организма. В строении мозга прослеживается чёткая иерархичность, что позволяет эффективно работать всему организму. В составе центральной нервной системы можно выделить несколько основных частей:
- Кора больших полушарий – отвечает за высшую нервную деятельность, т.е. мыслительные процессы, речь, память, письмо, слух и многие другие функции.
- Подкорковые структуры, формирующие средний мозг. Средний мозг отвечает за первичные рефлекторные звенья и формирование безусловных рефлексов.
- Мост – связующее звену между всеми отделами центральной нервной системы и корой больших полушарий.
- Мозжечок. Находится в нижней затылочной части головы и отвечает за координации человека в пространстве.
- Продолговатый мозг – связывает головной мозг со спинным и является его продолжением. В продолговатом мозге находятся жизненно важные центры: сосудодвигательный и дыхательный.
Симптоматика
Аневризма сонной артерии клинически может не проявляться очень долго. Если аневризма имеет небольшой размер, то внешние признаки поражения сосуда часто отсутствуют. Без специальных диагностических процедур аневризму не обнаружить.
Крупные аневризмы представляют собой пульсирующие опухоли, над которыми выслушивается прерывистый систолический шум. В таких случаях кожный покров на шее изменяется, появляется патологическая припухлость. Если аневризматический мешок наполнен жидкой кровью, консистенция его напряженно-эластичная, а если кровяными сгустками — твердая.
Первыми симптомами заболевания являются довольно типичные состояния:
- Хроническая усталость,
- Беспричинные головные боли,
- Бессонница,
- Головокружение,
- Шум в ушах.
По мере увеличения размеров аневризмы головные боли учащаются и усиливаются, появляются болезненные и неприятные ощущения в области сердца, одышка, снижается острота зрения, изменяются его поля, зрачки расширяются, возникает боль в глазах, онемение, охриплость голоса, нарушение равновесия, ощущение пульсирования кровеносных сосудов, которое отдает в голову.
При сдавливании проходящих по соседству нервов возникают болезненные ощущения в шее, затылке, плече. Большая аневризма часто давит на горло, трахею, пищевод, вызывает их функциональные расстройства, что клинически проявляется осиплостью голоса, дисфонией, диспноэ, носовыми кровотечениями. Аневризматическая опухоль, распространяясь вглубь, оказывает давление на яремную вену, вызывая ее расширение и посинение лица больного. Сдавление соседних нервных стволов приводит к появлению острой боли, развитию параличей и парезов.
- Аневризма левой сонной артерии проявляется моторной афазией, парестезией, гемианопсией, эпилептиформными припадками.
- Аневризма правой сонной артерии проявляется общемозговыми признаками: головной болью, диспепсией, нарушением сознания, психомоторным возбуждением, головокружением, иногда обмороками, судорогами в здоровых конечностях.
Если произошел разрыв тканей, головная боль становится резкой, в глазах двоится, больных тошнит и мутит, появляется рвота, ригидность затылочных мышц, судороги, паралич всего тела или отдельных частей, нарушение речевого аппарата, спутанность сознания, потемнение шеи. У пациентов изменяется психического состояния, они становятся тревожными, теряют сознание и даже впадают в кому.
Классификация
Подразделить патологический процесс следует по трем основаниям: размерам, локализации и форме.
По размерам
По критерию объема измененной ткани, можно выделить такие типы патологического процесса:
Милиарные или микроаневризмы. Представляют собой начальную стадию расстройства или же полноценную разновидность такового. Не достигают в размерах и трех миллиметров. Но все равно несут опасность.
Потому имеет смысл каждые полгода проверять пациента. Если динамики как таковой нет, назначают медикаменты, прописывают особые условия жизни, диету.
Однако микроразновидность может быть переходным вариантом. То есть, как было сказано, начальной стадией расстройства. Тогда не обойтись без оперативной коррекции.
Малые. Размером до 10 мм. Встречаются куда чаще. Несут непосредственные риски для жизни и здоровья пациента. Именно с этой разновидности патологический процесс берет свое начало.
Лечение строго обязательно. Проводится под контролем сосудистого нейрохирурга.
- Средние. До 1.5 см в диаметре. Это серьезные образования. Достаточно физической нагрузки, чтобы структура разорвалась и привела к кровотечению. Терапия назначается в экстренном порядке. Проводится строго в стационарных условиях.
- Крупные. 16-25 мм. Встречаются такие формы относительно редко. Размеры сосудистого образования приводят к огромным рискам развития осложнений. От незначительной механической активности структура может разорваться.
- Макроаневризмы. Свыше 2.5 см в диаметре. Опасность заключается не только в вероятности разрыва. Также такое сосудистое образование сдавливает окружающие ткани, приводит к неврологическому дефициту. Лечение срочное, нужна операция.
По локализации
Что касается второго критерия, местоположения:
- Передние аневризмы. Располагаются в области теменных долей. Встречаются особенно часто. Не представляют большой трудности в плане доступа, потому шансы на восстановление и хорошее течение послеоперационного периода высокие.
- Средние разновидности. Локализуются в районе теменных, височных долей. Требуется проработка доступа, поскольку вопрос несколько труднее.
- Локализующаяся в районе вертебробазилярного бассейна. То есть ближе к затылочным долям.
Располагающиеся в области внутренней сонной артерии. Сложно достать до такой аневризмы с ходу. Необходима проработка метода коррекции. Задача не самая простая, требуется участие опытного и квалифицированного нейрохирурга.
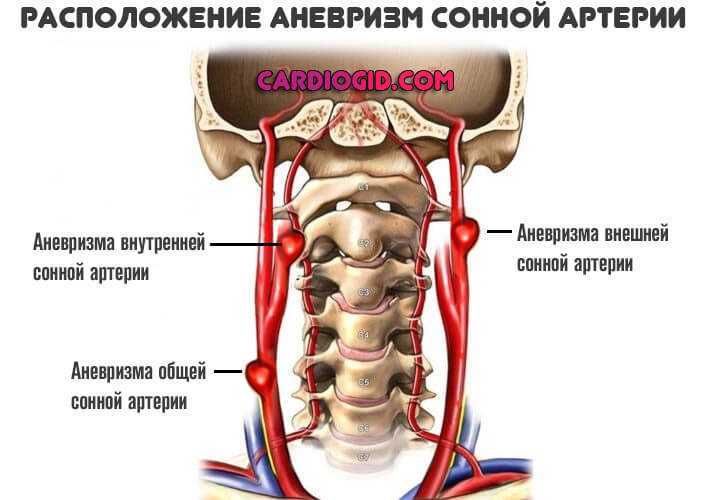
Расположение нужно выяснять, чтобы провести грамотную и безопасную для пациента операцию.
Такая классификация довольно условна, поскольку аневризма может созреть практически в любой части головного мозга.
По форме
Третье основание для классификации — собственно форма образования. Выделяют следующие виды патологических структур:
- Мешотчатые. Встречаются чаще всего. На и долю приходится более 80% от общего числа ситуаций. Внешне выглядят как боковые стеночные выпячивания артерии, строго в одну сторону. Такое набухание и стало основанием назвать аневризму мешотчатой.
- Много реже развивается веретенообразное изменение. Как и следует из наименования, артерия выбухает в обе стороны. То есть здоровых, не пораженных областей не остается.
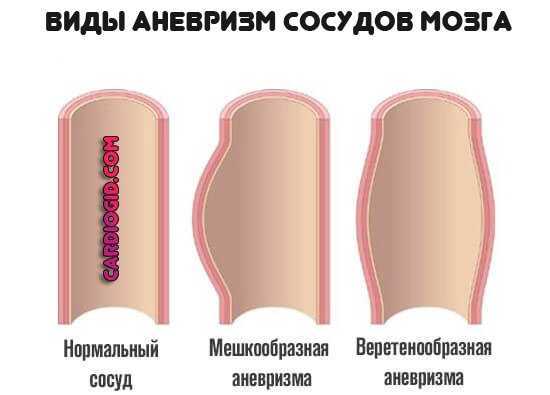
Патологический процесс подобного плана намного опаснее. Потому как сдерживающего, компенсирующего фактора нет. Обе стороны сосуда вовлечены в нарушение и рискуют разорваться в любой момент.
Все три классификации врачи используют, чтобы описать патологический процесс, спланировать лечение.
Причины аневризмы сосудов головного мозга
Роль провоцирующих аневризму сосудов факторов до сих пор изучается учеными. Большинство исследователей сходятся на мнении, что заболевание возникает из-за воздействия на организм сразу нескольких причин. В неврологии принято выделять врожденные и приобретенные причины образования аневризмы.
К врожденным факторам относятся генетические аномалии, которые провоцируют патологическое изменение структуры соединительнотканных волокон, а также образование между артериями и венами артериовенозных анастомоз. К самым частым генетическим аномалиям, которые сочетаются с аневризмой, относят следующие:
- фиброзно-мышечная дисплазия;
- синдромы Ослера-Рандю;
- Моямоя;
- Марфана;
- Элерса-Данлоса;
- эластическая псевдоксантома;
- системная красная волчанка;
- туберозный склероз.
Оперативное вмешательство
В большинстве случаев наиболее эффективным средством для лечения аневризмы считается операция. Производят клипирование, укрепляют стенки сосудов, нарушают проходимость сосудов на участке поражения специальными микроскопическими спиралями.
Клипирование
Клипирование аневризмы
Клипирование проводится при прямом оперативном вмешательстве. Операция открытая, внутричерепная. Аневризма выключается из общего кровотока, при этом сохраняется проходимость несущего и окружающих сосудов. Обязательно осуществляется удаление крови во всём субарахноидальном пространстве или дренирование внутримозговой гематомы.
Данная операция признана в нейрохирургии одной из наиболее сложных. Шейка аневризмы должна быть блокирована одномоментно. Подбирается оптимальный хирургический доступ, используется современное микрохирургическое оборудование, операционный микроскоп.
Укрепление стенок сосуда
Иногда прибегают к методу укрепления стенок аневризмы. Поражённый участок оборачивается хирургической марлей, что провоцирует образование из соединительной ткани особой капсулы. Недостаток метода – высокая вероятность кровотечений в послеоперационный период.
Эндоваскулярные операции
Сейчас популярен метод целенаправленного нарушения проходимости аневризмы. Нужный участок сосуда искусственно блокируется с помощью специальных микроспиралей. Проходимость соседних сосудов тщательно исследуется, операция контролируется благодаря ангиографии. Данный метод малоинвазивный, широко применяется в Германии. Операция не требует вскрытия черепа, менее травматична.
Аневризма ДО и ПОСЛЕ эндовазальной операции
Послеоперационные осложнения
Нередко возникают послеоперационные осложнения. Обычно они связаны с развитием гипоксии мозга, спазма сосудов, особенно, когда вмешательство было осуществлено в остром периоде кровоизлияния в мозг. Также осложнения наблюдаются при повреждении стенок аневризм. В отдельных случаях микроспираль прокалывает стенку.
Кислородное голодание характерно для полной или частичной непроходимости сосуда, который несёт аневризму. Сейчас благодаря современным методикам пространство сосуда может быть расширено и укреплено искусственно, чтобы обеспечить необходимый кровоток на строго определённых участках.
Летальный исход вероятен, если аневризма относится к гигантским, находится на тяжёлой стадии развития
Важно вовремя начинать лечение, проводить оперативное вмешательство, не запуская болезнь. Смертность минимальна, если болезнь не успела перейти к стадии обострения, операция прямая
Отдельные летальные исходы вероятны из-за индивидуальных особенностей организма, не связанных напрямую с болезнью, операцией.
Глиоз белого вещества мозга – что это?
Глиоз мозгового вещества – это сложный патологический и морфофизический процесс, формирующийся в тканях мозга под действием некоторых травмирующих этиологических факторов. В основе его лежит массивное разрастание на месте травмы (где погибло определенное количество нейронов) рубца, который называется нейроглией.
Нейроглия – дополнительный тканевый компонент головного мозга человека, составляющий в норме до 30% от веса мозговой ткани. Нейроглия защищает от повреждений вещество мозга, отграничивает его от патогенных микроорганизмов, секретирует полезные вещества и активно участвует в обменных процессах.
Когда происходит травматическое или инфекционное повреждение клеток мозга в каком-либо его участке, увеличение количества нейроглии является адаптационным механизмом к произошедшим изменениям. На месте мертвых нейронов должна сформироваться рубцовая ткань, но нейроглия отграничивает ее, становясь в своем роде биологическим проводником. К сожалению, она не может функционировать подобно нормальной нервной ткани, за счет чего и возникают основные проблемы, которые видно на МРТ.
Проявление клинической картины при недуге:
- Резкие перепады артериального давления. Утром цифры АД находятся ниже нормы, но в течение дня формируется устойчивая артериальная гипертензия второй или третьей степени.
- Мучительные головные боли и головокружения. Иногда встречается картина мигренозной боли с тошнотой, рвотой и светобоязнью.
- Хроническая усталость. Необъяснимые приступы переутомления и потери сил, которые возникают даже после продолжительного отдыха в спокойной среде.
- Нарушения кратковременной и долговременной памяти. Пациент не может вспомнить, что он делал прошлым вечером и как провел предыдущее лето.
- Изменения координации. Частые падения, удары и большое количество синяков свидетельствует о том, что у больного имеются выраженные расстройства мозжечка.
- Судорожные и эпилептические припадки. При наличии достаточно большого очага возможно появление неврологических симптомов.
- Нарушения речи, письма и словообразования. Эта патология связана с формированием в мозге очага в зоне устной и письменной речи.
- Галлюцинации. Слуховые, звуковые и даже обонятельные галлюцинации могут послужить первым признаком наступления болезни.
- Нарушения поведения. Апатия, депрессивность или избыточная агрессия выступают в качестве неопровержимых свидетелей при заболеваниях мозга различного генеза.
Очаговые изменения сосудистого происхождения
Обнаружение очага глиоза головного мозга не составляет больших трудностей. Метаболические и сосудистые нарушения всегда связывают с формированием подобной патологии.
Расстройство кровообращения в мозговых сосудах, вазогенные врожденные изменения сосудистой стенки, которые могут привести к развитию атеросклероза, диагностируют еще на первом этапе любого морфологического исследования.
Данная патология имеет свою клиническую симптоматику, описание которой изложено здесь:
- Нарушения ритма пульсовой волны, иначе именуемое аритмией. Пульс становится более интенсивным, нарушается частота сердечных сокращений, формируется более упругая и твердая пульсовая волна, что характерно для начальной стадии болезни.
- Регулярный подъем артериального давления (как систолического, так и диастолического) на 40-50 миллиметров ртутного столба выше установленной в медицинских рекомендациях нормы. Это может вызвать носовые кровотечения.
- Обмороки и синкопальные состояния. Чаще всего их наблюдают в период полного разгара болезни.
- Слабость нижних и верхних конечностей. Руки теряют возможность плотно удерживать предметы, ноги начинают подгибаться в неподходящих ситуациях, что может нанести серьезный ущерб здоровью и жизни.
- Невозможность усвоения привычного количества информации. В результате сосудистой патологии страдает память, концентрация внимания и способность запоминать большие объемы текста.
Причины васкулита
Врачи еще не могут до конца определить причины первичного васкулита. Есть мнение, что это заболевание носит наследственный характер и связано с аутоиммунными нарушениями (аутоиммунный васкулит), плюс играют свою роль негативные внешние факторы и инфицирование золотистым стафилококком.
Причиной развития вторичного (инфекционно-аллергическоговаскулита) у взрослых является перенесенная инфекция.
Среди других причин васкулита можно выделить следующие:
- аллергическая реакция (на медицинские препараты, цветочную пыльцу, книжную пыль, пух);
- аутоиммунные заболевания (системная красная волчанка, заболевания щитовидной железы);
- вакцинация;
- злоупотребление солнечными ваннами;
- последствия травм;
- негативная реакция организма на различные химические вещества, яды;
- переохлаждение организма;
1
Консультация офтальмолога

2
Консультация невролога

3
Консультация ЛОРа
Причины повреждения нежной ткани
Причины гибели нервной ткани, повлекшие чрезмерное размножение глиальных клеток и образование рубцов могут быть самыми разнообразными:
- Наследственное заболевание (сюда относят болезнь Тея-Сакса – лизосомную болезнь накопления с аутосомно-рецессивным типом наследования, протекающую с массовой гибелью нейронов, проявляющуюся у полугодовалых детей и обрывающую их жизнь до 5-летнего возраста);
- Туберозный склероз (редкая генетически обусловленная патология, особенностью которой является множественное поражение органов и систем с развитием доброкачественных новообразований);
- Рассеянный склероз (образование очагов демиелинизации за счет разрушения миелина в различных отделах головного и спинного мозга);
- ХНМК – хроническое нарушение мозгового кровообращения и последствия острого, инсульта – ОНМК (инфаркт мозга, кровоизлияние), которые считаются основными причинами развития глиоза сосудистого генеза;
- Черепно-мозговые травмы и их последствия;
- Отек мозга;
- Эпилепсия;
- Родовые травмы (у новорожденных);
- Артериальная гипертензия и энцефалопатия, обусловленная стойким повышением артериального давления;
- Гипоксемия (снижение концентрации кислорода в организме) + гиперкапния (увеличение уровня углекислого газа в крови), которые в сумме формируют такое состояние, как гипоксия (кислородное голодание тканей);
- Низкий уровень сахара в крови (гипогликемическая смерть нейронов в результате недопустимого снижения источника энергии – аденозинтрифосфата или АТФ, который образуется при окислении некоторых органических соединений и, в первую очередь, глюкозы);
- Инфекционно-воспалительные заболевания (нейроинфекции), например – энцефалит;
- Хирургические вмешательства, произведенные по причине патологии краниоспинальной системы;
- Чрезмерное потребление продуктов, содержащих большое количество жиров животного происхождения (многие исследователи утверждают, что жирная пища ведет к гибели нейронов).
Рассматривая причинный фактор, следует добавить такие немаловажные предпосылки развития глиоза сосудистого генеза, как алкоголь и наркотики. Спиртосодержащие напитки, которые как утверждают и медики, и любители, в разумных пределах способствуют расширению кровеносных сосудов, улучшению мозгового кровотока, разжижению крови и нормализации обменных процессов в мозге (в основном, эти достоинства касаются коньяка или хорошего красного вина), в больших количествах убивают нейроны и разрушают нервные ткани. Употребление наркотических веществ (даже в медицинских целях) влечет атрофические изменения и развитие воспалительных и некротических процессов, что, в конечном итоге, приводит к сосудистому глиозу головного мозга.
Места образования «шрамов» и виды глиоза
На месте некротического процесса, безвозвратно уничтожившего нервные волокна, освобождаются участки для размножения клеток нейроглии, которые образуют очаги глиоза.
различные формы глиоза на снимках МРТ
В зависимости от морфологических признаков, характера и мест распространения различают следующие виды глиоза головного мозга:
- Волокнистая форма – поражение принимает вид волокон;
- Субэпендимальный вариант – единичные островки появляются на внутренней оболочке желудочков;
- Маргинальный глиоз – отличается четкой локализацией (подоболочечная область);
- Анизоморфный вид можно представить, как некий противовес маргинальному глиозу – здесь островки разрастания располагаются, как попало (хаотично)
- Изоморфный глиоз – волокна распределяются относительно равномерно (в правильном порядке);
- Периваскулярный тип – самый распространенный тип глиозного разрастания. В данном случае размножение глиальных элементов происходит вдоль сосудов (сосудистый глиоз), пораженных атеросклеротическим процессом. Этот вид имеет и свой специфический вариант – супратенториальный глиоз;
- Очаговое поражение – ограниченные участки (очаги глиоза), возникающие, как правило, вследствие инфекционно-воспалительных процессов;
- Краевой глиоз – участки, занятые глиальными элементами расположены на поверхности головного мозга.
- Диффузная форма – она проявляется множественным глиозным поражением тканей головного и спинного мозга;
Островки патологического разрастания глиальных элементов, которые образовались на месте гибели нейронов, могут быть единичными, немногочисленными (когда насчитывается не более 3 очагов) или распространяться, как множественное глиальное поражение мозга. Например, единичные очаги глиоза можно регистрировать после родовой травмы, или как естественный процесс, характерный для определенного возраста (старость). Эти участки могут так и оставаться единичными, поэтому в большинстве случаев незаметными без помощи специального оборудования.






























