Определение болезни
Саркоидоз относят к числу интерстициальных заболеваний легких. Интерстиций — это соединительная ткань внутри легкого, которая образует стенки альвеол, перегородки и другие его структуры. При саркоидозе легких происходит патологическое скопление в тканях иммунных клеток — фагоцитов и лимфоцитов. В дальнейшем это приводит к образованию воспалительных узелков, которые называют гранулемами. Поэтому саркоидоз еще называют доброкачественным гранулематозом. Причина болезни непонятна, но исследования показывают, что саркоидоз можно отнести к числу аутоиммунных заболеваний. Это заболевания, при которых иммунитет атакует собственные клетки организма.
Опасность саркоидоза легких заключается в том, что гранулемы могут расти и сливаться, образуя обширные воспалительные очаги. Затем они рассасываются, но оставляют после себя не функциональную рубцовую ткань. Таким образом, уменьшается количество легочной ткани, в которой происходит газообмен. Функция легких ухудшается, что приводит к нарушению работы всего организма, ведь в кровь поступает недостаточно кислорода (который необходим всем тканям и органам).
Поскольку болезнь носит системный характер, то поражаться могут не только легкие, но и другие органы. В частности, это печень, лимфатические узлы и селезенка. В редких случаях саркоидоз затрагивает кожу, кости и органы зрения.
Заболевание встречается во всех странах, но больше всего саркоидозом легких страдают жители северных широт (60 случаев на 100 тыс. населения). Чем ближе к экватору, тем реже встречается эта болезнь. Основная категория больных — люди в возрасте 20-40 лет, а также женщины старше 50 лет???.
Женщины саркоидозом болеют чаще мужчин. Кроме того, у заболевания имеются и расовые особенности. Многолетние наблюдения в США показывают, что среди темнокожих саркоидоз легких встречается в 2,5-5 раз чаще, чем у светлокожих.
Может ли саркоидоз переродиться в рак легких?
Нет, поскольку изначально эта болезнь является доброкачественной. Вероятность развития злокачественного процесса при саркоидозе такая же, как и при любых других воспалительных заболеваниях (если рассматривать воспаление в качестве фактора озлокачествления). Но это вовсе не значит, что саркоидоз не опасен. Если болезнь не лечить, то существенно возрастает риск развития дыхательной недостаточности. Это тяжелое осложнение, которое в дальнейшем затрагивает почти все органы, поскольку организм при этом недополучает кислород.
Симптомы и диагностика
Типичный признак (симптом) бронхоэктазов — кашель с гнойной мокротой, который возникает в утреннее время после сна и в вечерние часы перед засыпанием. В обострении заболевания температура может достигать отметки 39 °С, при этом выделяется 150- 200 мл мокроты в сутки при кашле. Если процесс тяжелый, то выделяться может до 500 мл и даже больше. Менее чем у половины больных возникает периодическое кровохарканье.
Боли в грудной клетке при дыхании не считаются типичным симптомом, но в некоторых случаях могут быть. Поступают жалобы от больных на снижение массы тела и слабость. В анамнезе в половине случаев есть рецидивирующая болезнь легких с раннего детства. Бронхоэктазы характеризуются обострением и затиханием симптомов.
Физическое обследование
При осмотре врач обнаруживает грудную клетку, напоминающую бочку. Ногти принимают форму «часовых стекол», также типично изменение пальцев – синдром «барабанных палочек». Бронхоэктатическая болезнь не имеет типичных перкуторных симптомов. Но врач может зафиксировать ограничение подвижности нижних краев легких, участки локального притупления в проекции пораженной зоны, а при выраженной эмфиземе — коробочный перкуторный звук.
Аускультативные диагностические методы выявляют жесткое дыхание. В дни обострения на фоне жесткого дыхания над пораженными отделами легких прослушиваются незвонкие влажные хрипы. После откашливания они могут стать менее интенсивными, а при развитии перибронхиального пневмонического инфильтрата они становятся звонкими.
Лабораторная и инструментальная диагностика
Обязательно проводят общий анализ крови, который при бронхоэктазах показывает повышение уровня СОЭ и лейкоцитов. Вероятна также анемия. Анализ мокроты — при отстаивании имеет трехслойный характер. Бакпосев обнаруживает различных возбудителей заболевания: микобактерии туберкулеза, анаэробы и т.д. Также актуальны такие лабораторные методы исследования как определение содержания электролитов в потовой жидкости и исследование глобулинов в сыворотке крови.
Среди инструментальных исследований наиболее актуальна рентгенография грудной клетки, которая выявляет перибронхиальный фиброз в пораженных сегментах, ячеистость легочного рисунка, ателектазы, деформацию сосудистого рисунка, множественные кистозные образования. При муковисцидозе патологические изменения в основном находятся в верних долях легких.
Бронхография — метод, который применяется при затихании процесса (после обострения), потому что бронхиальный секрет блокирует прохождение контрастного вещества. Цилиндрические бронхоэктазы дают картину «обрубленного дерева». При мешотчатых бронхоэктазах дистальные отделы бронхов выглядят вздутыми. При непереносимости йода запрещено проведение контрастирования йодсодержащими препаратами.
Компьютерная томография с высоким разрешением используется для достоверной диагностики бронхоэктазов. Максимально чувствительна данная методика при выполнении срезов каждые 10 мм.
Бронхоскопия обязательно проводится при первичном обследовании больного с подозрением на бронхоэктазы. Метод дает возможность уточнить место расположения и тип бронхоэктазов, выявить или невыявить опухоль или инородное тело в бронхе. Бронхоскопия актуальна и для получения материала для бактериологического или цитологического исследования и при необходимости взять биопсийный материал.
Исследование ФВД может не выявить нарушений. Это исследование применяют для раннего обнаружения бронхообструктивного синдрома. Когда болезнь усугубляется, развиваются рестриктивные или рестриктивно-обструктивные вентиляционные нарушения, фиксируют гипоксемию.
Дифференциальная диагностика
Дифференциальная диагностика бронхоэктазов достаточно легка. Проблема может быть при выраженной деформации бронхов, что бывает при хронической обструктивной болезни легких. Но с помощью компьютерной томографии можно подтвердить или опровергнуть диагноз бронхоэктазов.
Кистевидные ателектазы следует дифференциировать от мелких бронхиальных кист с помощью контрастирования. Также бронхоэктазы при диагностике отличают от туберкулеза, который может быть как самостоятельным заболеванием, так и протекать параллельно с бронхоэктатической болезнью. Туберкулез может быть не только у людей в возрасте, но даже у маленьких детей. Рентгенография демонстрирует инфильтрат в легких или очаговые поражения. Если есть подозрение на туберкулез, проводят КТ или томографию легких, исследуют мокроту, проводят реакцию Манту и т.д.
Причины бронхоэктатической болезни
Считается, что причинами развития бронхоэктатической болезни могут быть:
- генетические факторы;
- аномалии развития легких;
- перенесенные дыхательные инфекции.
Генетические факторы
ДНКУ людей с врожденными дефектами ДНК могут наблюдаться следующие нарушения:
- локальный иммунодефицит (в слизистой оболочке недостаточно клеток, способных бороться с инфекцией);
- слабость гладкомышечных клеток в стенках бронхов;
- отсутствие или недостаточное количество гладкомышечных клеток;
- бронхомаляция (недостаточная прочность или отсутствие хрящевой ткани в стенке бронхов);
- слабость и повышенная эластичность соединительной ткани;
- усиленное выделение вязкой мокроты клетками слизистой оболочки (при муковисцидозе).
болезней дыхательной системыболезнетворныхСиндромами, которые сопровождаются вышеперечисленными нарушениями, являются:
- синдром Швахмана-Дайемонда;
- муковисцидоз;
- синдром неподвижных ресничек;
- синдром Картагенера;
- синдром Вильямса-Кемпбелла;
- болезнь Дункана.
плевриты
Аномалии развития легких
всего в 5 – 6% случаевбеременностиФакторами, которые вызывают нарушение развития плода, могут быть:
- злоупотребление алкоголем;
- курение;
- прием некоторых лекарственных препаратов (с нарушающим развитие плода действием);
- некоторые инфекции, перенесенные в период беременности (цитомегаловирус, вирус Эпштейна-Барр и др.).
- наличие хронических болезней внутренних органов (заболевания почек, болезни печени и др.).
Перенесенные дыхательные инфекции
грудное вскармливаниекашлемОРЗобычно неоднократнозамещение нормальной ткани на соединительную, которая не выполняет дыхательную функциюВторичные расширения бронхов и деформация их стенок могут наблюдаться при следующих патологиях:
- затяжная пневмония;
- тяжелый бронхит;
- туберкулез;
- пневмосклероз;
- пневмокониозы (профессиональная патология, развивающаяся при длительном вдыхании пыли);
- новообразования в легких и средостении;
- саркоидоз;
- болезни соединительной ткани (ревматизм, системная красная волчанка, склеродермия и др.);
- попадание инородных тел в дыхательную систему.
первичные или вторичныеа точнее, причиной ее обостренийВоспалительный процесс при бронхоэктазиях может быть вызван следующими микробами:
- Streptococcus pneumoniae;
- Staphylococcus aureus;
- Haemophilus influenzae;
- Klebsiella pneumoniae;
- Mycoplasma pneumoniae;
- Escherichia coli;
- Chlamydia pneumoniae;
- Streptococcus haemolyticus;
- Legionella pneumophila;
- Moraxella catarralis.
и реже некоторые другиеесли в организме есть другой очаг инфекциитонзиллитомангинагайморитомнапример, генетические дефекты бронхиальной стенки, перенесенные респираторные заболевания и наличие инфекционного очага
ЛЕЧЕНИЕ
• Лечение бронхоэктатической болезни складывается из нескольких компонентов. Если бронхоэктазы вторичные, то в лечение необходимо включить устранение заболеваний, повлекших развитие бронхоэктазов: синуситов, желудочно-пищеводного рефлюкса и др. Госпитализации подлежат больные с лёгочными кровотечениями и кровохарканьем, а также с тяжёлым обострением процесса.
КОНСЕРВАТИВНОЕ ЛЕЧЕНИЕ
ДИЕТА
• Целесообразно соблюдать диету, обладающую высокой энергетической ценностью (до 3000 ккал/сут), повышенным содержанием белков (110-120 г/сут) и умеренным ограничением жиров (80-90 г/сут). Увеличивают количество продуктов, богатых витаминами A, C, группы B (отвары пшеничных отрубей, шиповника, печень, дрожжи, свежие фрукты и овощи, соки), солями кальция, фосфора, меди, цинка.
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ
• В периоды инфекционных обострений показаны антибиотики на 1-2 нед. Учитывая хроническое течение заболевания и повторяющие обострения, антибактериальная терапия должна быть контролируемой и обоснованной. Следует менять от обострения к обострению группы антибиотиков, активных в отношении респираторных патогенов. Эмпирически назначают амоксициллин внутрь не менее 1500 мг/сут, амоксициллин+клавулановая кислота (из расчёта амоксициллина не менее 1500 мг/сут), ампициллин+сульбактама. При очередном обострении можно использовать фторхинолоны — азитромицин, кларитромицин. Препаратами выбора могут быть пневмотропные фторхинолоны внутрь (левофлоксацин в дозе 500 мг 1 раз в день или моксифлоксацин по 400 мг 1 раз в день), цефалоспорины третьего поколения, например, цефтриаксон по 1-2 г 1 раз в день парентерально. По возможности проводят идентификацию возбудителя, и антибактериальное лечение осуществляют в соответствии с чувствительностью микрофлоры к препаратам (см. главу 22 «Пневмония» и главу 24 «Абсцесс и гангрена лёгких»).
САНАЦИЯ БРОНХОВ
• Восстановление проходимости дыхательных путей и постуральный дренаж — залог успеха антибактериальной терапии. Иногда эти мероприятия позволяют избежать операции. Применяют ручной вибрационный массаж и электрические вибромассажёры. Пациент должен постоянно заниматься гимнастикой, не допускать гипостатических состояний
Важно обеспечить возмещение дефицита жидкости (обильное питьё, в тяжёлых случаях — инфузионная терапия). Назначают муколитики и мукорегуляторы (внутрь ацетилцистеин в дозе 600 мг 1 раз в сут, амброксол 30 мг 3 раза в сут)
При обструкции препараты выбора — ипратропия бромид по 40 мкг 3 раза в сут или тиотропия бромид по 18 мкг 1 раз в сут. Эффективно применение сочетания холиноблокаторов с селективными адреномиметиками в виде аэрозоля (с сальбутамолом, фенотеролом по 200 мг 2-3 раза в сут или фиксированной комбинации ипратропия бромид+фенотерол). В случае обтурации бронхов слизистыми или гнойными пробками проводят лечебную бронхоскопию, микродренирование трахеи и бронхов (чрескожная микротрахеостома). Эндобронхиально вводят протеолитические ферменты, муколитики с последующим удалением содержимого дыхательных путей. У больных с тяжёлым и прогрессирующим течением болезни показана ИВЛ с положительным давлением в дыхательных путях на выдохе. Оксигенотерапия целесообразна при paО2 ниже 55 мм рт.ст.
• Санация верхних дыхательных путей позволяет предупредить развитие нисходящей инфекции, уменьшает частоту обострений.
ИММУНОМОДУЛИРУЮЩАЯ ТЕРАПИЯ
• Иммуномодулирующая терапия, нормализация общей и лёгочной реактивности необходима как в периоды обострения, так и в периоды ремисси. Применяют препараты вилочковой железы, диметилоксобутилфосфонилдиметилат, гидроксиэтилдиметилдигидропиримидин, поливитаминные препараты, однако для иммуномодулирующих препаратов пока не проведены исследования, отвечающие требованиям доказательной медицины.
НЕМЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ
• Регулярная ЛФК и дыхательная гимнастика повышают функциональную способность бронхолёгочной системы и реактивность больного, благоприятно влияют на течение бронхоэктатической болезни, уменьшают частоту нагноения бронхоэктазов. Массаж грудной клетки улучшает дренажную функцию лёгких, отхождение мокроты. Его необходимо сочетать с позиционным дренажем. Приёмам массажа необходимо обучить как самого больного, так и его родственников. Санаторно-курортное лечение проводится в фазе ремиссии после предшествующей санации бронхиального дерева: рекомендуется тёплое время года, лучше всего в санаториях Южного берега Крыма. В тёплые и сухие месяцы можно лечиться в местных специализированных санаториях.
Насколько это опасно?
Осложнения абсцесса легкого связаны с его способностью «прорывать» в окружающие ткани или просвет прилегающего бронха. При этом могут возникать следующие осложнения:
- Эмпиема плевры. Гнойное воспаление плевры, при котором в грудной полости развивается скопление большого количества гноя. При этом сдавливается легкое, из-за чего нарушается нормальный процесс дыхания.
- Бронхоплевральный свищ. Патологическое соединение между полостью абсцесса и бронхом. Становится причиной хронической пневмонии и бронхита.
- Легочное кровотечение. При формировании абсцесса может быть поврежден кровеносный сосуд. При массивном кровотечении высок риск летального исхода.
- Распространение бактерий и гноя в прилегающие здоровые участки легких и формирование новых абсцессов.
- Попадание патогенных микроорганизмов в кровоток и развитие отдаленных абсцессов, в том числе – в головном мозге. Также это становится причиной респираторного дистресс синдрома и полиорганной недостаточности, которые часто приводят к смерти.
На данный момент за счет использования современных антибиотиков и соответствующей гигиены ротовой полости вероятность смерти от абсцесса легкого составляет порядка 9%, что является сравнительно низким показателем. В то же время, согласно имеющемся статистическим данным, ранее абсцесс легких приводил к смерти в 3 из 4 случаев (75%).
Симптомы абсцесса легких
В зависимости от характерных симптомов заболевания, его течение можно разделить на два периода: до прорыва абсцесса (как правило – в бронх) и после.
Клинические проявления в период формирования гнойной полости и до прорыва включают в себя такие симптомы, как:
- Повышение температуры тела до 39-40°C, что часто сопровождается обильным потоотделением.
- Общая слабость, недомогание, утрата аппетита и головная боль.
- Колющие или тупые боли в грудной клетке, которые усиливаются при глубоком вдохе.
- Одышка и сухой кашель или кашель, сопровождающийся небольшим количеством слизистой мокроты, реже – с прожилками крови.
- Болезненность при нажатии на участок грудной клетки, непосредственно под которым находится абсцесс. Встречается редко, только при поражении наружных отделов легкого.
 Кашель с кровью – один из симптомов абсцесса в легких. Фото: Denisfilm / Depositphotos
Кашель с кровью – один из симптомов абсцесса в легких. Фото: Denisfilm / Depositphotos
После прорыва гнойных масс в полость бронха происходят следующие изменения:
- Температура тела снижается до 37-38°C, иногда – до нормальных значений.
- Общее состояние больного незначительно улучшается.
- Сухой кашель сменяется влажным с отхаркиванием большого количества гнойной мокроты с неприятным запахом.
- Боль в груди становится менее ощутимой, иногда – полностью исчезает.
Важно! Несмотря на общее улучшение состояния, прорывание гнойной полости в бронх не является желательным результатом лечения, поскольку все еще остается высокий риск осложнений. Поэтому облегчение симптомов после опорожнения абсцесса легкого не должно расцениваться как положительная тенденция
Острый бронхит
Острый бронхит представляет собой, как правило, нетяжелое заболевание, в основе к-рого лежит воспаление слизистой оболочки дыхательных путей чаще всего как проявление острой респираторно-синцитиально-вирусной инфекции. К вирусной инфекции нередко присоединяется бактериальная (пневмококк, гемофильная палочка инфлюэнцы и др.). Провоцирующими моментами часто^ являются неблагоприятные факторы окружающей среды и их последствия — переохлаждение, колебания температуры, влажности и т. п.
Медико-социальное значение острого бронхита состоит гл. обр. в его массовости и связанных с ней большими общими трудопотерями. Так, по данным Б. Е.Вотчала (1973), острый бронхит составляет 1,5% от общего числа заболеваний и 34,5% от числа болезней органов дыхания. По данным Крофтона и Дугласа (J. Crofton, A. Douglas, 1974), в Великобритании ок. 50% потерь рабочего времени связано с острой инфекцией верхних дыхательных путей (острый трахеит, острый бронхит) в большинстве случаев вирусной природы.
Заболевание чаще всего бывает непродолжительным. Лихорадочный период составляет обычно не более 3—5 дней, но кашель, иногда мучительный для больного, может продолжаться 1—2 недели. Хотя затяжное течение острого бронхита не является редкостью, перехода процесса в хроническую форму, по-видимому, не происходит. Однако ряд исследователей, в частности Б. Е. Вотчал, такую возможность не отрицали при возникновении
у больных острой бронхиальной обструкции мелких бронхов. У детей первых лет жизни и у лиц старческого возраста при остром бронхите иногда поражаются самые мелкие дыхательные пути — развивается бронхиолит. Заболевание в этих случаях протекает с тяжелыми и опасными для жизни проявлениями дыхательной недостаточности.
Распознавание острого бронхита несложно и основывается на хорошо известных классических симптомах. Тем не менее при тяжелом и затяжном (более 10—12 дней) остром бронхите, сопровождающемся высокой температурой, нередко без достаточных оснований ставят диагноз острой пневмонии. Обычно такая гипердиагностика бывает связана с тем, что диагноз острой пневмонии устанавливают лишь на основании ошибочно трактуемых общеклинических данных (анамнез, результаты физикального обследования) без проведения совершенно необходимого в таких случаях рентгенологического исследования или же на основании выявления на рентгенограммах (флюорограммах) усиленного легочного рисунка, в прошлом считавшегося патогномоничным для так наз. острой интерстициальной пневмонии, существование к-рой в последние годы оспаривается. На самом же деле усиленный легочный рисунок также часто гипер-диагностируется рентгенологами или же связан с реактивным отеком перибронхиальной ткани, обусловленным вирусной инфекцией, а отнюдь не пневмонией, рентгенологическим подтверждением которой могут быть только инфильтративные затенения легочной паренхимы.
Возможности этиотропного воздействия на возбудителей острого бронхита, представляющего собой, как уже говорилось, обычно вирусное заболевание, пока весьма ограничены. Вследствие этого лечение его имеет гл. обр. симптоматический характер и, по-видимому, мало влияет на сроки выздоровления. Противовирусные препараты могут оказать эффект лишь в самом начале заболевания. Применение при остром бронхите антибиотиков, обычно назначаемых при ошибочном диагнозе острой пневмонии или для ее предупреждения, небезразлично для больного, и его следует, по возможности, избегать. Дело в том, что опасения, касающиеся возможного осложнения острого бронхита пневмонией, по всей вероятности, преувеличены, тогда как антибиотики, воздействуя на гиперреактивную слизистую оболочку бронхов, могут способствовать аллергизации или включению других механизмов нарушения бронхиальной проходимости, а иногда и появлению развернутой картины бронхиальной астмы.
Профилактика острого бронхита сводится к общим эпидемиологическим мерам по предупреждению вирусной инфекции дыхательных путей, к устранению вредных производственных и бытовых факторов, в частности нарушений температурного режима, особенно в осенний и весенний периоды, а также к закаливанию, снижающему восприимчивость организма к острым вирусным заболеваниям бронхиального дерева.
Причины
По некоторым данным, 40% смертей, связанных с раком легких, обусловлены локо-регионарным процессом, то есть злокачественными опухолями, которые вторглись в окружающие ткани и распространились в регионарные лимфатические узлы. В США ежегодно 80 тысяч пациентов получают лечение по поводу злокачественной обструкции дыхательных путей. У 20–30% больных со злокачественными опухолями легких развиваются осложнения, связанные с бронхиальной обструкцией: ателектаз (спадение легкого), одышка, гипоксемия (снижение содержания кислорода в крови), кровохарканье, пневмония (воспаление легких), дистресс-синдром (опасное для жизни состояние, связанное с воспалением ткани легкого).
Все причины бронхиальной обструкции при онкологических заболеваниях можно разделить на четыре группы:
- Первичные злокачественные опухоли бронхов встречаются довольно редко. Чаще всего это плоскоклеточные и аденоидно-кистозные карциномы.
- Прорастание злокачественной опухоли из соседнего органа в стенку бронха. Чаще всего это рак легкого. Также в бронхи может прорастать рак гортани, пищевода, щитовидной железы.
- Метастазы. В дыхательные пути может метастазировать рак молочной железы, толстой кишки, почки, щитовидной железы и другие злокачественные опухоли. Это редкое явление, оно встречается в 2% случаев.
- Сдавление бронха извне злокачественными опухолями, которые находятся, например, в легком, пищеводе или щитовидной железе.
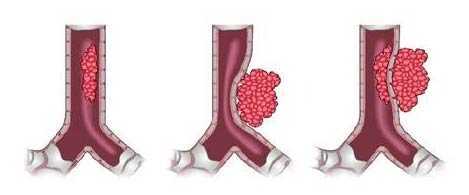
В зависимости от того, где находится опухоль, выделяют три типа злокачественной бронхиальной обструкции:
- Эндолюминальная (внутрипросветная, внутренняя) — опухоль в стенке бронха.
- Экстралюминальная (внепросветная, внешняя) — злокачественная опухоль в соседнем органе, которая сдавливает бронх.
- Смешанная — сочетание двух предыдущих вариантов.
Симптомы и признаки карциномы бронхов
Ранняя стадия рака (карциномы бронхов) характеризуется отсутствием симптомов и поэтому направленная диагностика затруднена. Чаще всего в таком случае опухоль бронхов обнаруживается случайно, при прохождении флюорографии. К стандартным признакам карциномы бронхов относятся:
- приступообразный кашель, который не снимается никакими противокашлевыми препаратами;
- присутствие крови в отделяемой мокроте – может быть в виде мелких вкраплений, «ниточек»;
- одышка во время небольшой физической нагрузки;
- боль в области грудной клетки – давящая, ноющая, постоянная;
- повышение температуры тела – случается периодически, остается в пределах субфебрильных показателей.
Диагностика карциномы бронхов
Чаще всего опухоль бронхов диагностируется на рентгенографии, но этот метод не будет достаточно информативным. Обязательно пациенту назначаются:
- магнитно-резонансная томография и компьютерная томография – врач оценит размеры, форму опухоли, уточнит расположение и степень распространенности, прорастания в ткани бронхов;
- бронхоскопия – исследование эндоскопического типа, в главный бронх вводится инструмент, и специалист осматривает слизистую, оценивает степень ее поражения;
- биопсия – проводится во время бронхоскопии, берется небольшой фрагмент опухоли и отправляют на гистологическое, цитологическое исследование в лабораторию.
Прогноз и профилактика
Саркоидоз легких — сравнительно доброкачественное заболевание, но предопределить исход его лечения достаточно сложно. Примерно у 30-40% пациентов болезнь спонтанно саморазрешается, другим нужны месяцы терапии. У 10-30% больных саркоидоз приводит к фиброзу легких. Иногда он также заканчивается выраженной дыхательной недостаточностью, что существенно ухудшает качество жизни больного.
Профилактика саркоидоза осложнена ввиду неопределенных причин заболевания. Так как некоторые исследования показывают, что фактором риска болезни выступают некоторые химикаты и неблагоприятная экологическая обстановка, считается, что предупредить болезнь можно, сократив воздействие на организм вредных веществ. В частности, это касается группы риска — людей с повышенной иммунной реактивностью.
Симптомы
Изучая патогенез бронхоэктатической болезни, врачи заметили, что ее проявления у большинства больных одинаковые. В зависимости от тяжести ее течения они могут быть более ярко выражены. Обычно все симптомы бронхоэктатической болезни легких усиливаются при обострении, которые случаются часто.
Но и хроническое течение заболевания вызывает серьезное недомогание. Наблюдаются такие его признаки:
- снижение аппетита;
- сильная слабость, снижение работоспособности;
- субфебрильная температура, которая повышается в основном во время приступов;
- истощение и снижение веса;
- головные боли;
- раздражительность.
Ранний симптом бронхоэктатической болезни – это постоянный кашель. Сначала он имеет приступообразный характер и может обостряться только после ОРВИ. Потом кашель становится более частым. Постепенно появляются другие признаки: у больных наблюдаются боли в груди, появление цианоза, деформация грудной клетки и пальцев. Это указывает на развитие дыхательной недостаточности и на распространение деструктивных процессов.
Постоянный кашель
Кашель – основной симптом бронхоэктатической болезни. Он появляется с самых ранних ее этапов. Связано это с тем, что суженные участки бронхов способствуют накоплению слизи. Легче всего она выводится, когда больной лежит на той стороне тела, где нет таких деструктивных процессов. Кроме того, наклон тела вниз тоже облегчает отхождение мокроты.
Приступообразный кашель может мучить больного долго без появления других симптомов.
Характер мокроты
Мокрота при бронхоэктатической болезни обильная, часто гнойная. При тяжелом течении она может иметь неприятный гнилостный запах. Такое также случается при обострении воспалительного процесса. Мокроты обычно очень много, по утрам больные замечают, что она полностью наполняет рот. Много ее отделяется в положении лежа на боку с опущенной головой.
Кровохарканье
Примерно у четверти больных при бронхоэктатической болезни развивается кровохарканье. Сгустки или примеси крови появляются в мокроте из-за того, что повышение давления в бронхах приводит к разрыву кровеносных сосудов. В тяжелых случаях может возникнуть легочное кровотечение. Ведь в стенках бронхов очень много капилляров, а деструктивные процессы при этой патологии часто приводят к их повреждению.
Как отражается на рентгене и КТ
Обычно начинается обследование пациента при подозрении на бронхоэктазы с рентгена. Но это обследование позволяет обнаружить патологию только на поздних стадиях, тогда заметны участки расширения бронхов. Более информативной является бронхография, когда рентгеновский снимок делают с применением контрастных веществ. Это позволяет выявить пораженные и деформированные участки, ячеистость легких. При бронхографии можно точно определить количество и локализацию бронхоэктазов.
Часто для точной диагностики больному назначают компьютерную томографию. Такой снимок четко визуализирует состояние бронхолегочной системы. На нем видны все расширенные участки, истончение стенок бронхов, места накопления мокроты.
Аускультативная картина
Аускультативная картина бронхоэктатической болезни похожа на проявления многих других легочных патологий. У больных появляется одышка, явно слышимые хрипы, дыхание становится свистящим, затрудненным, с удлиненным выдохом. Эти симптомы усиливаются при любой физической нагрузке.
Основная причина
Этиология бронхоэктатической болезни хорошо изучена. Различают врожденную и приобретенную форму болезни. У маленьких детей встречаются врожденные бронхоэктазы. Они развиваются из-за кистозного расширения участков бронхов. Такая форма патологии диагностируется редко.
Причинами ее могут быть:
- генетическая предрасположенность;
- неправильное развитие бронхиальной стенки, синдром неподвижных ресничек;
- муковисцидоз;
- врожденный иммунодефицит;
- кистозный фиброз;
- недостаток некоторых иммуноглобулинов или альфа-антитрипсина.
Но чаще у детей и взрослых встречается приобретенная бронхоэктатическая болезнь. Основная причина приобретенных бронхоэктазов – инфекционно-воспалительный процесс. Он развивается на фоне туберкулеза, пневмонии, кори, коклюша, гриппа, бронхита или абсцесса легких. Длительный воспалительный процесс приводит к растягиванию стенок бронхов, к их изменению.
Ускоряется патологический процесс при сниженном иммунитете, затрудненном очищении бронхов от мокроты, наличии в организме хронических инфекций (гнойный периостит, синусит, отит и проч.).
Но часто встречаются другие причины заболевания:
- саркоидоз и другие опухоли;
- аутоиммунные патологии, например ревматоидный артрит или язвенный колит;
- болезнь Чагаса и другие нейропатические патологии;
- болезнь Бехтерева;
- обструктивный бронхит или обструктивная болезнь легких;
- попадание инородного тела в дыхательную систему, закупорка бронха опухолью;
- частое вдыхание токсичных веществ, табачного дыма, угольной пыли или горячего воздуха;
- желудочный рефлюкс или изжога, приводящие к попаданию частичек пищи в дыхательные пути.
Обычно инфекция становится пусковым фактором развития деструктивных процессов в бронхах. Но расширение их стенок иногда происходит у людей с астмой. При этом образуется слизистая пробка, некоторые участки бронхов сужаются, что приводит к патологическому их расширению в другом месте.
Не всегда есть возможность определить причину заболевания. Иногда врачи ставят диагноз идиопатическая бронхоэктатическая болезнь. Это происходит, когда развивается она медленно, поэтому не представляется возможным связать появление бронхоэктазов с каким-либо неблагоприятным фактором.






























