Классификация и стадии развития
В клинической практике используется несколько простых классификаций, которые основываются на длительности и характере течения заболевания. Чаще всего применяют?:
По типу течения:
- Типичный мононуклеоз с характерными проявлениями.
- Атипичный вариант: бессимптомный, стертый (симптомы маловыраженные), висцеральный (превалируют признаки поражения внутренних органов).
По степени тяжести:
- Легкая форма с незначительным нарушением общего состояния.
- Среднетяжелая форма с выраженными проявлениями заболевания и умеренным нарушением общего состояния больного.
- Тяжелая форма, при которой общее состояния человека тяжелое, а симптомы мононуклеоза ярко выражены.
По длительности течения:
- Острый мононуклеоз, длящийся до 3 месяцев.
- Затяжной вариант с сохранением симптомов от 3 до 6 мес.
- Хронический мононуклеоз, протекающий более 6 мес.
- Рецидивирующая форма, для которой характерен возврат клинических симптомов болезни через 1 месяц и более после перенесенного заболевания.
Для инфекционного мононуклеоза, как и для других инфекционных заболеваний, можно выделить несколько последовательных стадий развития:
Встречаются проверенные индивидуалки Чита и общаются всегда с желанием и настроением - oopschita.ru. Блондинки, рыженькие, брюнетки, совсем юные и зрелые проститутки будут рады вашему звонку в любое время суток. Красивые проверенные индивидуалки Чита, горячие и прелестные, они такие интересные и привлекательные, что у любого появится желание. Не упусти свой шанс.
- Инкубационный период. Промежуток времени от момента проникновения вируса в организм до появления первых симптомов заболевания. При мононуклеозе он может составлять от 1 до 5-6 недель.
- Период развернутых клинических проявлений. Сопровождается характерными для заболевания симптомами и патологическими изменениями в организме. Занимает несколько недель.
- Восстановление организма в результате лечения или адаптации иммунной системы и самостоятельного противодействия патогену. Заканчивается выздоровлением.
Можно ли заболеть мононуклеозом повторно?
«Нет. После перенесенного мононуклеоза вырабатывается стойкий иммунитет. ВЭБ (вирус Эпштейна-Барр), вызывающий мононуклеоз, остается в организме пожизненно и организм вырабатывает антитела против вируса на протяжении всей жизни человека. Даже если вирус снова активируется, скорее всего, симптомы не проявятся. Люди с ослабленной иммунной системой могут быть подвержены риску реактивации вируса с развитием клинических симптомов ВЭБ-инфекции. В этих случаях они могут почувствовать, что симптомы исчезают, а затем снова усиливаются.
В редких случаях болезнь может развиваться по типу «хронического мононуклеоза» (с периодами обострений и ремиссий). Это возможно при врожденных или приобретенных нарушениях в иммунной системе, иммунодепрессивных заболеваниях или приеме цитостатических (противоопухолевых) препаратов. В клинической картине хронического мононуклеоза фигурируют практически все синдромы острого процесса, но они проявляются не так выраженно: тонзиллит, как правило, отсутствует, и на первый план выходит астено-вегетативный синдром. Данное состояние не является самостоятельным заболеванием, это следствие имеющегося основного иммунопатологического процесса. Его следует рассматривать не как мононуклеоз, а как хроническую активную Эпштейна-Барр вирусную инфекцию. Следовательно, к обследованию и лечению необходимо подходить с учетом этой позиции».
Насонова Евгения Алексеевна
эксперт
Врач-инфекционист в отделении по лечению коронавирусной инфекции («красная зона») ГБУЗ ИКБ 2 ДЗМ
Осложнения заболевания
Во время беременности
На ранних сроках беременности у эмбриона закладываются все внутренние органы. Факторы, влияющие в этот момент на плод, отвечают за полноценное развитие почек, печени, сердца ребенка.
Лучшие материалы месяца
- Коронавирусы: SARS-CoV-2 (COVID-19)
- Антибиотики для профилактики и лечения COVID-19: на сколько эффективны
- Самые распространенные «офисные» болезни
- Убивает ли водка коронавирус
- Как остаться живым на наших дорогах?
При развитии токсоплазмоза у женщин на данном этапе у плода могут возникать всевозможные аномалии развития, иногда несовместимые с дальнейшей жизнью. По данным специалистов, при заражении беременной женщины токсоплазмозом в 10-24 недели вынашивания ребенка риск проблем со здоровьем у малыша составляет 6%. Если патология возникает вплоть до 30 недели беременности, у плода может возникнуть патологии развития глаз или головного мозга, что приведет к слепоте, катаракте, недоразвитии мозга, гидроцефалии.
Вероятность заражения беременной токсоплазмозом составляет 5-10 случаев на 1000 человек. При тяжелом течении инфекции у беременной могут поражаться такие органы, как селезенка, печень, может начаться желтуха, нарушиться функционирование пищеварительной и кроветворной систем. Сама беременность может закончиться выкидышем на любом сроке.
Все женщины во время беременности проходят обследование на так называемые ToRCH-инфекции – это инфекции беременных, которые могут быть опасны для плода и новорожденного. Название ToRCH – это аббревиатура из первых букв названий самых опасных для плода болезней. Наиболее часто вызывают патологию плода следующие заболевания: «Т» – Toxoplasma (токсоплазмоз); «R» – Rubella (краснуха); «С» – Cytomegalovirus (ЦМВ-инфекция); «Н» – Herpes simplex virus (вирус простого герпеса); «О» – Other, другие инфекции, которые объединяют сифилис, листериоз, паровирусную инфекцию, ветряную оспу и др.
Частота инфицирования плода резко возрастает с увеличением гестационного возраста на момент инфицирования матери, С увеличением срока беременности растет вероятность инфицирования будущего ребенка, но падает риск тяжелых последствий из-за полного формирования внутренних органов малыша на поздних сроках вынашивания.
Токсоплазмоз у детей
Специалисты выделяют приобретенный и врожденный типы болезни. Для ребенка наиболее опасным является врожденный токсоплазмоз, поскольку при этом у новорожденных очень часто выявляют нарушения развития жизненно важных органов, а также слепоту, различные патологии нервной системы. Также известны случаи и непроизвольного аборта у женщин, которые переносят токсоплазмоз при беременности. Каждая беременная, у которой при скрининге выявлено отсутствие антител IgG к токсоплазме, должна очень тщательно профилактировать заражение во время беременности.
- Источники
- Википедия. – Токсоплазмоз.
- СПРАВОЧНИК MSD Профессиональная версия. – Токсоплазмоз.
- БУ “Кондинская районная больница”. – Все о токсоплазмозе его симптомах и лечении.
- ГУЗ “Новомосковская городская клиническая больница”. – Токсоплазмоз. Памятка для населения.
- Филиал израильского госпиталя Hadassah Medical Moscow. – Токсоплазмоз.
Больше свежей и актуальной информации о здоровье на нашем канале в Telegram. Подписывайтесь: https://t.me/foodandhealthru
Автор статьи:
Фурманова Елена Александровна
Специальность: врач педиатр, инфекционист, аллерголог-иммунолог.
Общий стаж: 7 лет.
Образование: 2010, СибГМУ, педиатрический, педиатрия.
Другие статьи автора
Редактор статьи:
Момот Валентина Яковлевна
Специальность: Онкология.
Место работы: Институт экспериментальной патологии, онкологии и радиобиологии им. Р. Е. Кавецкого НАН Украины.
Все отредактированные статьи редактора
Будем признательны, если воспользуетесь кнопочками:
Приобретенный токсоплазмоз, симптомы
Явные клинические симптомы у большей части заразившихся отсутствуют, болезнь сразу переходит в латентную фазу носительства. Инкубационный период составляет от 1 до 3 недель.
При проявлении выраженной клинической картины симптоматика нарастает медленно. Обычно болезнь начинается бессимптомно с увеличения региональных лимфатических узлов (паховых, подмышечных, шейных). Лимфоузлы эластичны, безболезненны, больные в этот период не предъявляют никаких жалоб.
Затем температура тела поднимается до 38-39 градусов, появляется головные боли, развиваются симптомы острого гастроэнтерита. В особо тяжелых случаях токсоплазмоза лихорадка начинается внезапно, температура тела может повышаться до 40 и более градусов. Наблюдается интенсивное потоотделение, выраженная интоксикация, боли в животе и макулезная сыпь.
После первой недели развития инфекционного процесса происходит увеличение селезенки и печени. Могут возникать ноющие боли в крупных мышечных группах нижних и верхних конечностей. У каждого пятого в этот период развивается хориоретинит проявляющийся в выпадении участков поля зрения.
Начиная со второй недели симптоматика поражения ЖКТ начинает затухать. Уменьшаются и быстро исчезают симптомы энтерита, снижается общая интоксикация организма. Одновременно развивается поражение:
- Опорно-двигательной системы. Усиливается болевой синдром в конечностях, суставах, возможно нарушение подвижности и мелкой моторики.
- Ретикулоэндотелиальной. Проявляется гепатолиенальным синдромом, мезаденитом.
- Сердечно-сосудистой. Нередко развиваются нарушения ритма сердечных сокращений, симптомы миокардита либо перикардита.
На 3-4 неделе заболевание завершается затуханием всех проявлений и переходом токсоплазмоза в бессимптомное носительство. При воздействии негативных факторов, ослабляющих иммунитет возможна манифестация заболевания с развитием вышеописанной клинической картины, которая снова переходит в латентную фазу.
Частые рецидивы острой формы токсоплазмоза, особенно на фоне иммуноподавляющих факторов, могут приводить к серьезным осложнениям. Чаще встречаются:
- Миокардиодистрофия.
- Психоневрологические патологии.
- Снижение интеллекта.
- Атрофия зрительного нерва вплоть до полной слепоты.
- Синдром хронической усталости.
Острый токсоплазмоз у женщин может приводит к нарушению менструального цикла, выкидышам и другим патологиям со стороны половой системы.
Хронический приобретенный токсоплазмоз – достаточно редкое явление, считается СПИД-ассоциированной формой заболевания. Протекает с периодическими обострениями, часто развиваются осложнения со стороны ЦНС в виде энцефалитов и поражения органов зрения.
Наиболее тяжелое следствие хронического токсоплазмоза – генерализованная инфекция в ходе которой быстро развивается полиорганная недостаточность, иногда данное осложнение завершается смертью больного.
Online-консультации врачей
| Консультация семейного доктора |
| Консультация трихолога (лечение волос и кожи головы) |
| Консультация ортопеда-травматолога |
| Консультация общих вопросов |
| Консультация массажиста |
| Консультация нейрохирурга |
| Консультация психиатра |
| Консультация пластического хирурга |
| Консультация вертебролога |
| Консультация гомеопата |
| Консультация хирурга |
| Консультация онколога-маммолога |
| Консультация сосудистого хирурга |
| Консультация сурдолога (аудиолога) |
| Консультация аллерголога |
Новости медицины
Футбольные фанаты находятся в смертельной опасности,
31.01.2020
«Умная перчатка» возвращает силу хвата жертвам травм и инсультов,
28.01.2020
Назван легкий способ укрепить здоровье,
20.01.2020
Топ-5 салонов массажа в Киеве по версии Покупон,
15.01.2020
Новости здравоохранения
Глава ВОЗ объявил пандемию COVID-19,
12.03.2020
Коронавирус атаковал уже более 100 стран, заразились почти 120 000 человек,
11.03.2020
Коронавирус атаковал 79 стран, число жертв приближается к 3200 человек,
04.03.2020
Новый коронавирус атаковал 48 стран мира, число жертв растет,
27.02.2020
Чем опасен уреаплазмоз
Для мужчин уреаплазма опасна сужением мочеиспускательного канала и развитием воспаления предстательной железы (простатитом). У женщин эти микроорганизмы вызывают воспаление и образование спаек в маточных трубах. Результат этого — бесплодие и внематочные беременности.
У беременной женщины уреаплазма провоцирует заражение и нарушение развития плода, а также – невынашиваемость и самоаборт
Поэтому важно диагностировать и пролечить уреаплазму до начала планирования беременности
Если инфекцию не устранить, она будет донимать больного, то затихая, то усиливаясь. Обострения особенно часто происходят после перенесенных стрессов, простудных заболеваний и злоупотребления алкоголем.
Симптомы токсоплазмоза
Инкубационный период при манифестных формах (явных проявлениях болезни) длится от двух недель до двух месяцев.
В большинстве случаев приобретённого токсоплазмоза заболевание протекает бессимптомно или со стёртой клиникой, напоминающей нетяжёлое ОРЗ: кратковременная лихорадка, слабость, недомогание, повышение температуры до 38,0 °C, увеличение периферических лимфоузлов, небольшое увеличение печени и селезёнки.
Доказано, что токсоплазма может оказывать влияние на психику человека. Это выражается в учащении рискованных действий, снижении концентрации внимания, повышенной нервозности, у лиц с тяжёлым острым или длительным хроническим активным течением повышен риск развития шизофрении.
Иногда заболевание проявляется изолированной глазной формой — длительно текущие увеиты, иридоциклиты и хориоретиниты. Как правило, эти нарушения являются поздними проявлениями нераспознанного ранее врождённого процесса.
У людей с выраженным иммунодефицитом (ВИЧ, пересадка органов с последующей цитостатической терапией) возможно развитие генерализованного процесса с поражением нескольких органов (головного мозга, сердца, печени, почек, лёгких), нередко очень тяжёлого течения, проявляющегося в виде синдрома полиорганной недостаточности.
Токсоплазмоз у беременных может протекать в различных клинических вариантах и представляет опасность не столько для самой беременной (исключая тяжело протекающие патологии у беременных со СПИДом), сколько для плода.
При первичном заражении беременной токсоплазмозом имеет значение срок гестации:
- При инфицировании в первом триместре передача возбудителя плоду происходит лишь в 4 % случаев (к 13 неделе — в 6 %), но заканчивается, как правило, гибелью плода и выкидышем на ранних сроках. Если первичная инфекция у матери в первом триместре доказано, но выкидыш до 13 недели беременности не произошёл, то крайне высока вероятность, что внутриутробной передачи не было и ребёнок будет здоров.
- При инфицировании во втором триместре (особенно на 24-26 неделях) риск внутриутробной передачи резко возрастает и достигает 30-40 %, причём сопровождается развитием тяжёлых проявлений заболевания — одновременное увеличение селезёнки и печени, воспаление сосудистой оболочки и сетчатки глаза, поражения ЦНС в виде гидроцефалии, кальцификация, сыпь, миокардит, пневмония и другие.
- При заражении матери в третьем триместре передача инфекции ребёнку происходит с частотой до 90 %, однако проявления заболевания являются латентными или субклиническими и могут появиться спустя годы после рождения (отставание в развитии, нарушения зрения).
Течение заболевания
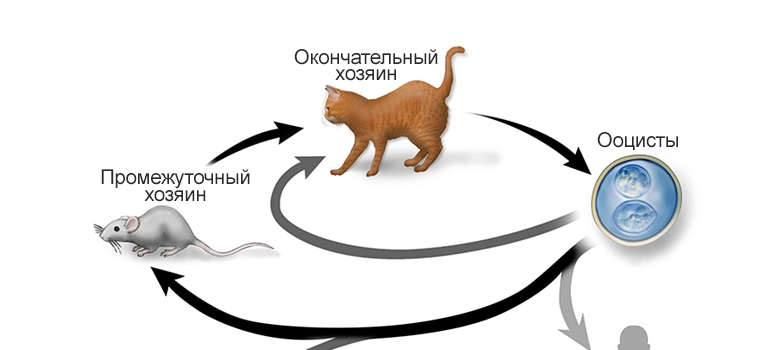
Входные ворота токсоплазмоза – это пищеварительные органы. Известны также и случаи заражения при лабораторных обследованиях через повторное использование шприца. Внедряется возбудитель в нижний отдел тонкого кишечника, а затем при помощи лимфотока поступает в регионарные лимфоузлы. В них начинают развиваться воспалительные реакции с инфекционными гранулемами, похожими по составу клеток на бруцеллез или туберкулез. Лимфоузлы при этом значительно увеличиваются в размере.
После проникновения токсоплазма попадает в кровоток, возбудитель разносится по всем отделам организма и фиксируется в органах, таких как селезенка, печень, глаза, нервная система, мышечная скелетная ткань и прочие. В местах дислокации скапливаются паразиты в форме цист, которые способны сохраняться на протяжении нескольких лет, десятилетий и даже всей последующей жизни, что провоцирует воспалительные реакции, очаги некроза, в которых откладываются кальциевые соли и формируются кальцинаты.
Из-за жизнедеятельности паразитов в организме выделяются аллергены, антигены, на которые сам организм вырабатывает антитела, что и можно выяснить при проведении различных серологических исследований. Такие антитела предохраняют от последующего заражения даже наиболее вирулентными формами заболевания и приводят к латентному протеканию токсоплазмоза у большинства зараженных лиц. При ослаблении иммунной защиты в организме развиваются обострения токсоплазмоза, и латентная форма переходит в острую. Обострения провоцируются интеркуррентными болезнями (простуда, грипп) и могут возникать даже через 10-20 лет после инфицирования. Такие обострения могут сопровождаться тяжелыми токсоплазмозными энцефалитами при терапии основного заболевания цитостатиками, а также иммунодепрессантами.
Генерализация скрытого токсоплазмоза у ВИЧ-инфицированных пациентов приводит к злокачественному течению патологического процесса, некротическому диффузному либо локализованному менингоэнцефалиту с вовлечением многих органов в процесс (сердца, легких, печени). Токсоплазмоз начинается снова у 30–40% больных СПИДом, которые не принимают профилактически антибиотики и сульфаниламидные препараты.
Главную роль патогенеза хронической формы токсоплазмоза играет реактивная гиперчувствительность замедленного типа к антигену токсоплазмы и продуктам ее жизнедеятельности.
Что такое токсоплазмоз
Долгие годы проявление токсоплазмоза не выделялись в отдельную болезнь, хотя те или иные его симптомы фиксировались отдельными врачами на протяжении всей истории развития медицины. Прорыв в изучении случился в 1904 году, когда французские бактериологи Шарль Николь и Луис Мансо во время исследований грызунов в Тунисе обнаружили у них простейших, которые вызывают симптомы токсоплазмоза.
Практически одновременно с ними итальянский бактериолог Альфонсо Сплендер нашел такого же паразита у бразильских кроликов. Эти открытия дали начало обнаружению аналогичных простейших у других животных — рыб, птиц, других грызунов и, конечно, у домашних млекопитающих. Токсоплазмоз у человека был открыт только в 1914 году. Его одновременно выделили итальянский микробиологи Кастеллани и его российский коллега А. И. Федорович.
Возбудитель инфекции — Toxoplasma gondii (токсоплазма гондии), протиста из семейства Sarcocystidae (саркосисеидеа). Долгое время семейство считалось моновидовым, однако сегодня исследователи полагают, что у токсоплазмы человека должны быть родственники. Токсоплазма гондии также способна вызывать развитие инфекционного процесса у других теплокровных и холоднокровных животных.
Согласно статистике, токсоплазмой заражен каждый третий житель земного шара, а каждый пятый является ее носителем. От этой болезни чаще страдают взрослые женщины, но встречается она у мужчин и детей. Токсоплазмозом болеет каждая сотая беременная женщина. По оценкам Всемирной организации здравоохранения, 2 миллиарда человек на Земле уже заражены токсоплазмой. Ежегодно к ним присоединяется еще 2 миллиона человек.
Симптомы токсоплазмоза
Латентный период инфекции – до двух недель. Симптомы токсоплазмоза у человека в начальном периоде болезни почти не проявляются, либо проходят не замечено. Патогенез заболевания определяет его характер – приобретенный или врожденный, проявляясь острым течением, хроническим и латентным.
- Острое течение болезни характеризуется внезапным началом с выраженной симптоматикой интоксикации организма и лихорадкой, возможным проявлением гепатомегалии (увеличенная печень) и спленомегалии (увеличенная селезенка). Иногда отмечаются кожные высыпания, признаки энцефалита и менингоэнцефалита.
- Течение тяжелое. Осложняется очаговыми или распространенными воспалительными реакциями миокарда, симптоматическим проявлением психоневрологических и когнитивных функциональных нарушений (памяти, умственных функций и т. д) часто со смертельным исходом.
Хроническому течению свойственно длительная вялотекущая картина. Иногда с бессимптомным течением, либо с постепенно нарастающей симптоматикой.
- Хроническим течением интоксикации.
- Длительной субфебрильной температурой (месяц и более).
- Нарушением зрительных функций – развитие прогрессирующей близорукости.
- Симптомами поражения ЦНС (судороги, припадки, истерия, неуравновешенность и мнительность).
- Сбоем в эндокринных функциях – импотенцией, снижением функций щитовидки и надпочечников, изменениями в менструальном цикле.
- Со стороны кардиологических нарушений отмечаются признаки тахикардии, сердечные боли, снижение АД.
- Симптомами поражения ЦНС (судороги, припадки, истерия, неуравновешенность и мнительность).
- У большей половины пациентов с хроническим токсоплазмозом, диагностируется гепатомегалия и спленомегалия. На пальпацию печень отзывается болью. Значительно проявляется ее функциональная патология.
- Увеличением большой группы периферических и мезентериальных лимфоузлов. При прощупывании они вначале мягкие и болезненные, с течением времени болезненность уходит, они уменьшаются, но их структура становиться плотной.
- Мышечными и суставными болями — при мышечных поражениях, кроме воспалительных процессов, в мышечных тканях прощупываются болезненные уплотненные зоны, обусловленные образованием кальцификатов.
- Нарушением функций ЖКТ с проявлением интоксикации, ксеростамии (сухость во рту), апатией к еде, болевым синдромом в зоне эпигастрии, запорами и похудением.
При латентном течении, даже тщательная диагностика способна выявить лишь остаточные старые признаки склерозированных очагов лимфоузлов или кальцификатов в мышечной ткани. Подтвердить диагноз может лишь ПРЦ исследования, либо внутрикожный тест на антитела к токсоплазмозу.
Как проводится определение антител в крови?
Лабораторное исследование, включающее определение активности различных классов антител в крови для диагностики токсоплазмоза у беременных, проводится при помощи ИФА (иммуноферментный анализ).
Это современная методика, обладающая достаточно высокой специфичностью и достоверностью. Иммуноферментный анализ дает возможность получить максимально точный результат с минимальной погрешностью и относится к серологическим методикам.
Что означает положительный Toxoplasma gondii IgG при беременности?
Современное лабораторное исследование с целью своевременной диагностики токсоплазмоза у беременных включает определение активности антител класса иммуноглобулины М и G. Результаты исследования позволяют оценить как долго у женщины токсоплазмоз. IgG положительный при беременности указывает на несколько вариантов течения инфекционного процесса, что зависит от активности иммуноглобулина М:
- Положительный IgG отрицательный IgM – у женщины имело место инфицирование и возможное заболевание токсоплазмозом в прошлом.
- Положительный IgG и IgM – свидетельство развития активного инфекционного процесса в организме беременной женщины при давнем инфицировании (обострение заболевания или повторное заражение).
Наиболее частым результатом лабораторного исследования титра различных классов антител к токсоплазме у беременной женщины является положительный IgG и отрицательный IgM, что указывает на перенесенное ранее заражение. Это связано с тем, что инфицированность возбудителем токсоплазмоза у населения является достаточно высокой.
Симптомы форм токсоплазмоза
Симптоматика хронического токсоплазмоза развивается не сразу. Сначала могут беспокоить недомогания, суставная и мышечная боль. Такое состояние может длиться несколько месяцев. Затем может начаться обострение, о чем будет свидетельствовать повышение температуры тела, озноб. Также в качестве характерного признака хронического токсоплазмоза специалисты называют аллергическую сыпь на коже тела. При возникновении осложнений могут поражаться различные органы, что будет провоцировать гепатит, пневмонию, сердечную мышцу, у пациента может возникнуть миокардит.
Также токсоплазмоз очень часто может давать осложнения на центральную нервную систему, что вызывает энцефалиты, менингиты, радикулиты. Если же поражается головной мозг больного, то возникает следующая симптоматика:
- сильная головная боль;
- высокая температура;
- падение чувствительности;
- наступление комы или паралича.
При остром токсоплазмозе внезапно возникает лихорадка, развивается гепатоспленомегалия, увеличиваются затылочные и шейные лимфатические узлы. Если своевременно не начать терапию острого токсоплазмоза, то он может перейти в хроническую форму, которая периодически на протяжении всей жизни будет обостряться, вызывая интоксикационные процессы в организме. В результате такой интоксикации нарушаются функции нервной системы, у человека начинаются проблемы с памятью, возникает раздражительность. Также может нарушиться работа желудочно-кишечного тракта, возникают запоры, тошнота и рвота. Иногда может развиваться вегето-сосудистая дистония, страдать органы зрения с формированием увеита, ретинита или хориоретинита. Если же токсоплазмоз развивается в организме с ВИЧ-инфекцией, то он вполне может спровоцировать летальный исход.
При хорошем иммунитете такое заболевание развиваться в организме человека развиваться не будет. Диагностировать хроническую форму патологии можно только по лабораторным анализам, особенно если она протекает в скрытой, наиболее распространенной форме.
Симптомы при беременности
В 90% всех случаев токсоплазмоза беременных болезнь не имеет выраженной симптоматики. Таким образом, женщина может быть носителем, но не представлять опасности для окружающих и для своего будущего ребенка. Выраженная симптоматика может развиваться по причине ослабления иммунитета при сопутствующих инфекционных процессах, бактериальных заболеваниях, начальной стадии СПИДа. Инкубационный период после попадания паразита в человеческий организм будет колебаться от 1 до 3 недель.
Острый токсоплазмоз в случае беременности протекает аналогично в гриппоподобной форме. При этом наблюдается гипертермия в рамках 37,5-38 градусов, недомогание, слабость, боль в голове, увеличение лимфоузлов, иногда гепатоспленомегалия. При протекании токсоплазмоза у беременных, осложнения на глаза возникают очень редко, и только в том случае, если иммунитет у женщины очень снижен, могут начаться серьезные осложнения типа менингита, миокардита, пневмонии.
Диагностика и лечение. Лечение в клинике «Эхинацея»
Какие исследования мы обычно выполняем
- Количественное определение в крови антител класса IgМ к токсоплазме. Это антитела острого иммунного ответа, они повышаются на короткое время в остром периоде и остаются в норме при носительстве и хроническом течении токсоплазменной инфекции.
- Наличие и авидность антител класса IgG к токсоплазме (активность и прочность прикрепления антител к антигенным белкам токсоплазмы).
- Обнаружение токсоплазм в кале, крови и других средах организма (метод ПЦР).
- Исследование иммунного статуса дает информацию о слабых звеньях иммунной защиты, явившихся причиной заражения, и об активности аутоиммунного процесса.
Нужно ли лечить носительство токсоплазмы?
Острый токсоплазмоз подлежит лечению в условиях стационара.
Лечить носительство токсоплазмы и никак не корректировать иммунодефицитное состояние – занятие почти бесполезное. Токсоплазма в окружающей среде встречается часто, и при слабом иммунитете повторное заражение очень вероятно.
Чтобы надежно решить проблему мы предложим Вам лечение в двух направлениях:
- Помочь иммунной системе выстроить защиту от заражения. На основании иммунологического анализа мы находит ослабленные звенья иммунитета, и подбираем лечение, направленное точно на выявленную проблему.
- На фоне иммунотропной терапии проводим курс противотоксоплазменных препаратов, с последующей детоксикацией и восстановлением нормальной кишечной флоры.
Лечение токсоплазмоза
Большинство случаев приобретённого токсоплазмоза протекают в лёгкой или бессимптомной форме, они не регистрируются и, по-видимому, не нуждаются в каком-либо лечении.
Необходимость проведения специфической этиотропной терапии возникает лишь у некоторых групп пациентов:
- беременные с доказанным первичным инфицированием (в ряде случаев при реактивации хронической инфекции);
- дети с врождённой формой токсоплазмоза (при наличии явных клинических и лабораторных проявлений заболевания, субклинических и инаппарантных формах) — сроки и объём терапии зависят от конкретных данных;
- иммунокомпрометированные люди, у которых токсоплазмоз (острый или в фазе реактивации хронического процесса) протекает с выраженными клинико-лабораторными проявлениями. Основное направление воздействия в этом случае должно быть на устранение причины иммунодефицита, повышение уровня СД4 клеток.
Проведение лечения может осуществляться как в стационаре, так и амбулаторно в зависимости от выраженности процесса, реакции пациента на вводимые препараты, необходимости тех или иных вариантов патогенетического и симптоматического обеспечения.
Симптомы инфекционного мононуклеоза
Первые симптомы заболевания могут возникать в широком промежутке времени после инфицирования: от 1 недели до 1,5 месяцев. Наиболее типичными проявлениями инфекционного мононуклеоза являются:
- Общая слабость, недомогание, головная боль, слизистые выделения из носа, сухой кашель. Чаще всего это первичные признаки патологии.
- Сильное повышение температуры тела (до 39-39,5°C), озноб, усиленное потоотделение, боль в скелетных мышцах и суставах.
- Боль в горле при глотании. Визуально при этом можно увидеть увеличенные небные миндалины. При присоединении бактериальной инфекции и развитии тонзиллита (обычно через 3-4 дня после появления симптомов) возможен желтоватый налет, легко снимаемый шпателем (рис. 1).
- Увеличение лимфатических узлов в различных участках тела (рис. 2).
Также характерным признаком заболевания является увеличение печени и селезенки — гепатоспленомегалия. Однако клинически это никак не проявляется. Только в отдельных случаях могут быть жалобы на ощущение тяжести в правом подреберье и изменение цвета кожи (желтуха).
В большинстве случаев все характерные для инфекционного мононуклеоза симптомы исчезают к 3-4 неделе болезни. Вторичная бактериальная ангина, являющаяся причиной налета на небных миндалинах, длится до 20 дней.
Симптомы хронического мононуклеоза
При хроническом мононуклеозе у пациентов обычно наблюдаются:
- быстрая утомляемость и слабость;
- головные боли;
- проблемы со сном;
- боль в мышцах;
- боли в животе, диарея;
- повышенная температура.
Возможны проявления герпеса, пневмония, фарингит, кожные высыпания.
Детский мононуклеоз
У детей примерно в половине случаев болезнь протекает вообще без симптомов. А если они появляются, заболевание часто путают с простой ангиной
Тем не менее, мононуклеоз можно выявить, обратив внимание на характерные признаки болезни. Среди них:
- заметное увеличение лимфоузлов, особенно шейных (с обеих сторон);
- сильная заложенность носа;
- воспаление глоточной миндалины (аденоидов), которое приводит к храпу во сне, одышке, потере аппетита, делает голос гнусавым;
- сильная боль в горле, желтый налет как при ангине, легко отделяемый шпателем;
- боль в ухе;
- высокая температура, лихорадка имеет волнообразный характер;
- характерная сыпь после приема антибиотиков.
Когда обратиться к врачу?
Легкие формы острого инфекционного мононуклеоза могут лечиться в домашних условиях
Однако важно понимать, когда необходимо обратиться за медицинской помощью?:
- Сохранение симптомов более 1-2 недель без положительной динамики.
- Тяжелое общее состояние.
- Признаки развития осложнений.


































