Вред для кожи
Физиологическая мацерация, проходящая в течение часа, абсолютно безвредна. Аномальное размягчение кожного покрова в первую очередь снижает местный иммунитет, что в свою очередь облегчает проникновение внутрь патогенных микроорганизмов.
То есть это может стать основной причиной дерматитов, инфекционно-воспалительных процессов на теле, грибковых поражений, пролежней у лежачих больных.
В пораженных участках нарушается кровообращение, ухудшается липидный и эпидермальный барьеры кожи. Такие изменения способствуют образованию акне.
В тяжелых случаях отторгается эпидермис. При подобной проблеме может потребоваться хирургическое вмешательство и лечение на протяжении нескольких недель.
Особенности в косметологии
Причиной мацерации в косметологии может стать излишняя жидкость в тканях, в эпидермисе, а также – жирная, проблемная кожа с акне или постакне, розацеа с усилением сосудистой сеточки на лице за счет прорастания капилляров
Встречаются в свое удовольствие, лучшие шлюхи Кургана по вызову всегда красивые и отдохнувшие, убедись в этом сам на oopskurgan.ru. Теперь каждый без проблем сможет выбрать проститутку для плотских утех. Лучшие в городе лучшие шлюхи Кургана по вызову, страстные и желанные, они такие активные и чуткие, что тебе обязательно захочется секса. Они ждут твоего звонка.
Если ты фанат увлажнения кожи, поскольку именно потеря влаги – основная причина преждевременного увядания дермы, то очень важно не переусердствовать в этом благом начинании
Смотри сама: нанесение на кожу разных кремов, сывороток, гелей по нескольку раз в день – это и есть та самая искусственно спровоцированная мацерация. Согласна? Прибавь еще и питание кожи перед сном, что автоматически приведет к чрезмерному выделению кожного жира, расширению пор, воспалению, и картина станет полной.
Обезвожена кожа или нет, такая мацерация (от гиперувлажнения с отсутствием чувства меры) может стать вечным твоим спутником. Чтобы не ударяться из крайности в крайность, проконсультируйся по алгоритму ухода за кожей с врачом косметологом.
В принципе, есть особые признаки гиперувлажненности дермы: широкие поры по утрам, тусклый оттенок кожи, рыхлость. Точно поставить диагноз мацерации можно, пройдя 3D-визуализацию на аппарате Аntera, когда врач способен четко определить состояние липидного барьера кожи и степень её увлажненности. Кстати, сами аппаратные процедуры могут нарушать целостность кожи. Например, СО2-лазер, фраксель. Так? Значит, после их проведения, абсолютно оправдано рекомендуют заживляющие и увлажняющие средства.
Вот тут крайне важно выполнить советы, данные косметологом, точно, без превышения рекомендованной врачом кратности использования уходовых средств. Иногда желание восстановить кожу в кратчайшие сроки усугубляет ситуацию
Понятно, что многие после сеанса чувствуют сухость и стянутость дермы, поэтому наносят толстый слой крема. Но! Чем чаще и больше ты предлагаешь коже регенеранты, а они еще и увлажнители, как ты помнишь, тем более высока вероятность спровоцировать искусственную мацерацию кожи. А она ведет к усиленному кровообращению, нарушению pH и повреждениям рогового, эпидермального, липидного слоя. Поэтому обязательно прислушивайся к врачу и не нарушай его рекомендации, опираясь лишь на собственные ощущения.
Мацерация на лице, как, впрочем, и в любом другом месте – это открытые ворота для микробов. На поверхности дермы достаточно много условно патогенной флоры, которая, проникая в глубину кожи, вызывает инфекции.
Больше того, эта флора дает ощущение пленки на поверхности кожного покрова, которое вызывает желание постоянно чистить дерму. Такие действия провоцируют сухость, шелушение, красноту в области межбровья, носогубного треугольника, нередко в преддверии носа, на подбородке – это и есть первые признаки мацерации лица.
Не хочешь этого? Тогда запомни, что для ежедневного увлажнения достаточно сыворотки и крема. Кратность масок, их экспозицию подскажет косметолог в соответствии с твоим типом дермы. Предпочтительнее гели и тканевые маски. Используй для глубокого очищения легкие пилинги и уходовые средства со скваленом и церамидами. Тогда мацерация тебе не грозит.
Периорбитальная область
Дерматит век, а именно так называют мацерацию кожи вокруг глаз, очень неприятная ситуация. Зуд, жжение, конъюнктивит, при себорее – жирный блеск на веках, шелушение, выпадение ресниц, слипание век после ночи, пастозность, гиперемия глаз.
Часто причиной мацерации становится герпес, тогда на веках появляются пузырьки с прозрачным содержимым на фоне высокой температуры и общего недомогания. Плохая гигиена глаз приводит к вторичному инфицированию. Справиться с проблемой можно только под наблюдением врача.
Стопы
Мацерация между пальцами на ногах – это потрескавшийся беловатый эпидермис. При гипергидрозе кожа в таком очаге краснеет, становится влажной. Часто мацерация сопровождается вросшим ногтем и гипергрануляцией. Запущенная проблема потребует обращения к хирургу. Мацерация может привести и к микозу.
Защитная функция кожи
| Функция кожи | |
| Рецепторная |
Тактильная: ощущение прикосновений; Температурная: восприятие холодного и горячего; Защитная:
|
| Выделительная | В течение суток через кожу выделяется 0,5 л воды, соли, молочная кислота |
| Терморегуляторная | Через поверхность кожи теряется более 80% тепла |
| Участие в кровообращении | Одновременно в коже содержится до 1 литра крови |
| Участвует в минеральном обмене веществ | Вырабатывает витамин D и меланин |
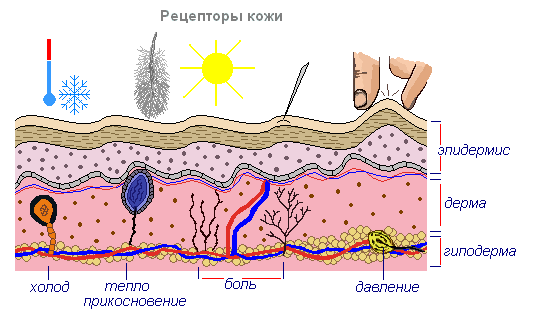
Кожа снабжена большим количеством разнообразных чувствительных нервов и соответствующих нервных окончаний (рецепторов), благодаря чему она выполняет функции сложного органа чувств. Кожные рецепторы воспринимают разнообразные раздражения внешней среды и сигнализируют о них в кору головного мозга. Вот почему мы способны чувствовать прикосновения и осязать предметы, ощущать тепло и холод, испытывать чувство давления и боли. Рецепторы кожи дают возможность получать представления об окружающих нас предметах, их величине, форме, характере их поверхности, температуре.
Часто задаваемые вопросы
Какие заболевания имеют схожие с пузырчаткой симптомы?
Заболевания со схожими симптомами многочисленны:
- Аутоиммунные заболевания: буллезный пемфигоид, пемфигоид слизистых оболочек, пемфигоидный красный плоский лишай, приобретенный буллезный эпидермолиз, линейный IgA-буллезный дерматоз и буллезная красная волчанка.
- Инфекционные заболевания: стафилококковый синдром ошпаренной кожи, буллезное импетиго и острый герпетический стоматит.
- Генетические заболевания: болезнь Хейли—Хейли.
- Другие: афтозный стоматит, многоформная эритема, синдром Стивенса—Джонсона, токсический эпидермальный некролиз, красный плоский лишай, реакция «трансплантат против хозяина», болезнь Гровера (преходящий акантолитический дерматоз), себорейный дерматит.
Какие побочные эффекты кортикостероидной терапии?
При длительном применении кортикостероидов могут возникнуть побочные эффекты, такие как диабет, медикаментозный синдром Иценко—Кушинга (ожирение, артериальная гипертония, остеопороз, сахарный диабет, мочекаменная болезнь, гипертония или остеопороз). Предпочтительно сочетать системные кортикостероиды с иммунодепрессантами, чтобы избежать побочных эффектов.
Тамразова Ольга Борисовна
Д. м. н., профессор РАН, профессор кафедры дерматовенерологии с курсом косметологии ФНМО Медицинского института ФГАОУ ВО РУДН Министерства науки и высшего образования РФ, г. Москва.
Читать по теме
Повидон йод
Характеристики и свойства повидон-йода. Для чего применяется повидон-йод? Инструкция по применению раствора, мази, свечей Бетадин с повидон-йодом.
Пиодермия: лечение, мази, кремы, средства
Причины появления пиодермии, симптомы, виды и способы лечения. Профилактика гнойничковых заболеваний.
Импетиго
Импетиго — распространенная кожная инфекция. Почему она возникает, и как правильно ее лечить?
Наружные покровы человека
Кожа — наружный покров тела человека. Площадь её — 1,5—1,6 м2. Она состоит из трёх слоёв: наружного — эпидермиса, среднего — дермы и внутреннего — подкожной жировой клетчатки (гиподерма). Кожа выполняет защитную функцию: предохраняет организм от многих вредных воздействий (механические, химические, физические), а также создаёт препятствие для большинства микробов. Она вырабатывает особые вещества, способствующие её самодезинфекции.
Кожа богата мышечными и эластичными волокнами, обладающими способностью растягиваться, придавая ей упругость и противостоять давлению. Благодаря этим волокнам кожа может после растяжения возвращаться к исходному положению. Растяжимость кожи в различных направлениях неодинакова. При внимательном осмотре можно заметить, что вся поверхность кожи испещрена большим количеством мельчайших складок, бороздок и линий, образующих сложный рисунок треугольных и ромбических полей. Кроме того, на коже есть едва заметные углубления. Это так называемые поры. Кожный рисунок из линий, бороздок и пор у молодых людей заметен мало. С возрастом он становится отчётливее. Особенно резко выделяются кожные бороздки на ладонях и подошвах, образуя на их участках сложный индивидуальный рисунок.
Степени развития
Недуг может быть разного уровня выраженности. Умеренная стадия дает ощущения стянутости, эпидермис становится более грубым, раздраженным, эластичность снижается. Очень высокая выраженность приводит к отслаиванию чешуек, на лице и теле появляются участки сильного раздражения, прыщи, человека мучает зуд. Для некоторых областей, таких как колени и локти, характерна повышенная сухость – эти зоны особенно шершавые, на них могут появляться грубые мозоли.
Что конкретно нужно делать посоветует врач – в некоторых случаях необходимо использовать не просто ухаживающие средства, а медицинские препараты. Назначать их должен исключительно специалист: даже провизор в аптеке не всегда советует подходящие лекарства. Аллергия, которая присоединится к мучающему вас раздражению, может привести к серьезному травмированию, которое придется лечить дольше и более радикальными способами. Врач же выпишет мази, которые подойдут индивидуально.
Чувствительная кожа
Чувствительную кожу лучше всего назвать «реактивной» кожей. Это означит, что она реагирует и меняет характер в зависимости от окружающей среды. В зависимости от того, насколько чувствительна кожа, она может реагировать на все: изменения температуры или влажности, косметику, которые вы используете, прикосновения и многое другое. Многие люди путают сухую или раздраженную кожу с чувствительной кожей, но на самом деле чувствительная кожа может быть более жирной и страдать от загрязнений и прыщей.
Особенности чувствительной кожи: она тоньше, светлее и чувствительнее, с нарушенной барьерной функцией и большим количеством капилляров. Кожа имеет неровную структуру
Требует особого ухода и осторожности при применении новых косметических средств. У людей с чувствительной кожей, более подверженных воздействию солнца, развивается экзема или розацеа
Розацеа на чувствительной коже лица
Если ваша кожа описывается несколькими из следующих пунктов, вероятно, у вас чувствительная кожа:
- Сильно меняется от сезона к сезону;
- Макияж и уход часто связаны с прыщами;
- Имеет тенденцию становиться горячей и красной при прикосновении или физическом воздействии (например, от очищающих масок или скрабов для лица);
- Много покраснений на коже в целом;
- Аллергия, сыпь, зуд, сухость;
- Легко краснеет от жары или холода;
- Подходят не все средства. Часто испытывает побочные реакции при использовании новых продуктов;
- Непредсказуема и может сильно измениться со дня на день.
Причины и виды гиперкератоза
В результате частого раздражения кожи возникает естественная реакция в виде деления новых клеток и их утолщения — гиперкератоз (например, грубая кожа на коленях и локтевых суставах).
Кожа реагирует на оказываемое влияние и производит дополнительные слои кератина для защиты поврежденных участков. Такая реакция может возникать не только в ответ на физическое воздействие, но и как результат воздействия следующих факторов:
- хроническое воспаление;
- инфекция;
- УФ-излучение, входящее в состав солнечных лучей;
- раздражающие химические вещества и др.
Гиперкератоз и неправильная обувь
Одна из частых причин развития кератоза на ступнях — неправильно подобранная обувь. Причем давление на подошву происходит не только от тесной, но и от излишне свободной обуви: при отсутствии нормальной фиксации ступни возникает трение, которое достаточно быстро приводит к патологическим изменениям кожи.
Реже гиперкератоз развивается на нераздраженной коже. В таком случае оказывают влияние внутренние факторы. Это могут быть наследственные заболевания, сухость кожи из-за нарушения обмена веществ, дефицита витаминов А и С, болезни печени, желчного пузыря, щитовидной железы, сахарный диабет, врожденные патологии. Кроме того, симптомы гиперкератоза сопровождают хронические заболевания кожи — экзему, псориаз, красный плоский лишай, себорею, кератодермию и др.
Бородавка. Фото: PiLens / Depositphotos
Гиперкератоз может проявляться в виде различных форм:
- актинический кератоз, который вызывает появление грубых, похожих на наждачную бумагу участков кожи в результате чрезмерного воздействия на кожу ультрафиолетовых лучей (в основном солнечного света);
- фолликулярный гиперкератоз — чешуйки отслаивающейся кожи закупоривают протоки волосяных фолликулов, из-за чего на коже появляются многочисленные мелкие бугорки, напоминающие «гусиную» кожу. Люди, у которых родственники страдали фолликулярным гиперкератозом, заболевают чаще. Дефицит витаминов А и С, а также нарушения правил личной гигиены являются факторами риска. При воздействии на кожу холода, жесткой воды и других физических факторов фолликулярный гиперкератоз может развиваться и у людей с нормальной кожей. После устранения раздражающих факторов симптомы гиперкератоза исчезают;
- мозоли и натоптыши — скопление омертвевших клеток кожи из-за постоянного трения и давления на подошвы ног, ладони или другие области;
- бородавки — небольшие бугорки на коже и слизистых оболочках разных участков тела. Возникают на коже в ответ на попадание в организм вируса папилломы человека;
- экзема — хроническое воспаление кожи, которое может быть вызвано аллергией, химическими веществами и другими факторами. Экзему также называют дерматитом. Для нее характерны такие симптомы, как зуд, покраснение кожи и небольшие волдыри;
- себорейный гиперкератоз — небольшие коричневые или черные пятна, похожие на родинки, обычно появляются на лице, шее, плечах и спине. Они доброкачественные, но часто выглядят подозрительно. Это одно из самых распространенных доброкачественных новообразований на коже у взрослых;
- красный плоский лишай характеризуется белыми пятнами во рту и/или зудящими, чешуйчатыми, розовыми или фиолетовыми пятнами на коже, вызванными аномальной реакцией иммунной системы на собственные белки кожи;
- псориаз — воспалительное заболевание кожи, при котором возникают гиперкератотические чешуйчатые серебряные бляшки на коже.
Мацерация кожи вокруг стомы
В хирургии стомой называют отверстие искусственного происхождения, сформированное в процессе оперативного вмешательства. После проведения операции этот участок тела нуждается в тщательном уходе. Если кожный покров вокруг стомы имеет здоровый вид – это говорит об успешном течении реабилитационного периода. Однако не всегда восстановительный процесс проходит так гладко. Бывают случаи, когда вокруг стомы возникает мацерация кожи, которая сопровождается образованием папул и экссудирующих язвочек. Пораженные участки следует обрабатывать специальной абсорбирующей пудрой, которую можно приобрести в аптеке. Это средство подсушивает раны и способствует их заживлению.
При ярко выраженной мацерации применяют «Критик барьер». Средство обеспечивает длительную защиту, не давая инфекции проникнуть вглубь слоев эпидермиса.
Гиалуроновая кислота в дерме кожи
Гликозаминогликаны (гиалуроновая кислота) связывают большие количества воды и ионов (Na+, K+, Са2+), в результате чего межклеточное вещество приобретает желеобразный характер и формируется тургор (наполненность) тканей. Так же они создают своеобразную питательную и защитную оболочку вокруг эластиновых и коллагеновых волокон, как бы обволакивая их.
Гликозаминогликаны вместе с протеогликанами играют роль молекулярной губки или сита в межклеточном матриксе, тем самым препятствуя распространению патогенных микроорганизмов.
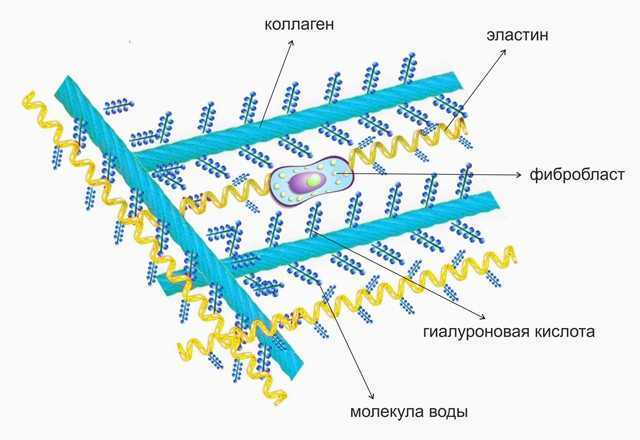
От состояния межклеточного вещества дермы зависит увлажненность, наполненность, тургор кожи. Если защитная гиалуроновая оболочка исчезает, то коллагеновые волокна получают недостаточно питательных веществ, они разрыхляются и истончаются. Между рыхлыми коллагеновыми волокнами возникает пустота. В результате кожа становится дряблой и тонкой.
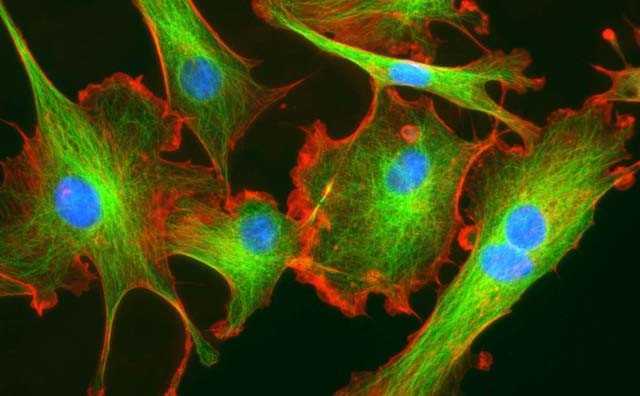
Самая главная клетка дермы – фибробласт, которая является своеобразной «фабрикой», производящей основные структурные компоненты дермы: эластин, коллаген, гиалуроновую кислоту и другие гликозаминогликаны, а также факторы роста и прочие биологически активные вещества.
Направление волокон в дерме соответствует длинной оси фибробластов, которые регулируют сборку и трехмерное расположение волокон и их пучков в межклеточном веществе. Подробнее…
Преимущества удаления мозолей жидким азотом:
- процедура бескровная;
- процедура быстрая;
- процедура не оставляет рубцов;
- нет необходимости наложения швов;
- минимальный риск рецидива;
- процедура не требует анестезии.
К недостаткам, характеризующим удаление сухих мозолей жидким азотом, относятся:
- процедура болезненная;
- длительное восстановление и заживление;
- необходимость последующего контроля кожи ног во избежание рецидива.
Необходимость постоянного ухода за ногами действительно очень важна не только сразу после процедуры, но и все последующее время: образование новых мозолей и неоднократное повторение процедуры может привести к появлению других кожных проблем, лечением которых тоже придется заниматься.
У криодеструкции есть еще одно ограничение: жидкий азот нельзя применять, если зона поражения велика.
Это может быть обширный натоптыш или слияние нескольких мозолей. При применении азота на больших участках возникает отторжение большого количества кожной ткани, что приведет к очень долгому и очень болезненному заживлению.
Сам по себе жидкий азот не наносит вреда организму, он с успехом применяется и в других направлениях борьбы с нежелательными образованиями на коже. Однако стоит присмотреться к более продвинутому методу борьбы с мозолями, натоптышами и ороговевшей кожей.
Если удаление мозолей жидким азотом цена на которое не так уж и мала, раньше было одним из самых передовых способов борьбы с такой проблемой, то сегодня пальма первенства принадлежит более современному методу, который одновременно является и самым безболезненным.
Преимущества лазерного удаления мозолей:
 Лазерный луч очень тонкий, и в отличие от таких методов, как удаление натоптышей жидким азотом и при помощи хирургического вмешательства, при лазерной процедуре не задеваются здоровые ткани. Сам процесс не сопровождается болезненными ощущениями и не требует долгого восстановительного периода.
Лазерный луч очень тонкий, и в отличие от таких методов, как удаление натоптышей жидким азотом и при помощи хирургического вмешательства, при лазерной процедуре не задеваются здоровые ткани. Сам процесс не сопровождается болезненными ощущениями и не требует долгого восстановительного периода.
Лазерное удаление мозолей и натоптышей имеет радикальный эффект, рецидивы исключаются.
Лазерный луч испаряет пораженные ткани, что сразу позволяет избавиться от дискомфорта и боли, доставляемой мозолями и натоптышами. Кроме того, лазер одновременно уничтожает все микробы и бактерии, накопившиеся в зоне ороговевшей ткани и в непосредственной близости от нее. Это исключает опасность инфицирования.
Лазерное удаление не оставляет следов, луч оказывает дезинфицирующее и коагулирующее действие на место удаления мозолей и способствует быстрому заживлению. После лазерного удаления кожных новообразований не остается раны, требующей тщательного и долгого ухода, как после криодеструкции.
Каковы последствия такого явления?
Фото мацерации кожи приведены в статье, на них видно, насколько сильно набухают ткани эпидермиса.
Начальная стадия не представляет опасности. Даже если человек пробыл в воде пару часов, буквально за короткий период кожный покров восстановится до своего первоначального состояния. От мацерации не останется и следа.
Несколько суток потребуется для восстановления эпидермиса, если человек пробыл в воде около 24 часов.
Но если мацерация достигла того, что началось отторжение тканей кожного покрова, потребуется помощь специалистов: дерматолога, инфекциониста, а возможно, и хирурга, если потребуется удаление поврежденного слоя эпидермиса. В этом случае на восстановление может уйти гораздо больше времени – до нескольких недель.
Чтобы поспособствовать регенерации тканей в этом случае, рекомендовано использовать специальные кремы и мази. Также врачи советуют препараты для стимулирования иммунной защиты и соблюдение диеты, где будет достаточное количество минералов и витаминов.

Рецепторы, находящиеся в дерме кожи
- тактильные (осязательные) – воспринимают прикосновение, вибрацию, щекотку и сдавливание кожи. В среднем на 1 см2 кожи приходится около 170 чувствительных нервных окончаний. Наибольшая плотность осязательных точек в коже губ и подушечках пальцев, наименьшая — на спине, плечах, бедрах. В коже человека преобладают рецепторы прикосновения.
- температурные (холодовые и тепловые) – воспринимают изменение температуры. Различные точки кожи (каждая диаметром около 1 мм) воспринимают тепло или холод. Они образуют мозаику тепловых и холодовых точек, при этом последние преобладают. Наиболее чувствительна к температурным раздражителям кожа лица. Здесь больше всего холодовых точек: на губах, например, 16 — 19 на 1 см2, на носу — 8 — 13 на см2, а на лбу — 5 — 8 на см2. Напротив, на ладонях рук только 1 – 5 на 1 см2, а на пальцах — 2 — 4 пятна на 1 см2. Тепловые пятна встречаются реже — 1,7 на 1 см2 на пальцах и 0,4 — на ладонях.
- болевые. Количество болевых точек кожи значительно больше, чем тактильных (примерно в 9 раз) и температурных (примерно в 10 раз).
Рецепторы располагаются на разной глубине, так, например, холодовые рецепторы располагаются ближе к поверхности кожи (на глубине 0,17 мм), чем тепловые, расположенные на глубине 0,3 –0,6 мм.
Чувствительные нервные волокна, по которым распространяются импульсы от вышеуказанных рецепторов, являются дендритами (периферическими отростками) чувствительных нервных клеток, расположенных в спинномозговых узлах и чувствительных узлах черепных нервов – вся эта цепочка является кожным анализатором.
Анализатор кожи обладает адаптацией (привыканием). Быстрая адаптация к раздражению приводит к тому, что мы ощущаем не само давление, а только изменения давления. Например, при опускании руки в теплую воду мы испытываем тепло только короткое время, а затем происходит адаптация кожного анализатора к температурным раздражениям, и тепло не ощущается. При смене теплой воды на воду более низкой температуры мы короткое время испытываем холод, а затем температура становится безразличной.
Существует также адаптация при болевых раздражениях. Укол в кожу ощущается только в течение короткого времени, а затем ощущение боли прекращается, хотя игла продолжает оставаться в коже. Чем медленнее и чем сильнее болевое раздражение, тем продолжительнее поток импульсов от рецепторов и тем медленнее адаптация к боли.
Лечение
Мозоль как таковая не представляет опасности для жизни человека, а поэтому особенных лечебных мероприятий обычно не требуется. Проблема зачастую исчезает при устранении негативно влияющего фактора.
Разрывать, прокалывать и срезать водянистые мозоли самостоятельно нельзя – в таком случае сильно возрастает риск инфицирования
Если подобное произошло по неосторожности, то необходимо промыть поврежденный участок и изолировать его бинтом или лейкопластырем
Если во время диагностики была выявлена деформация стопы, то терапевт назначит соответствующие мероприятия для ее устранения. Также за помощью специалиста стоит обратиться, если мозоль долгое время не проходит, появляются сильные болезненные ощущения или гнойные выделения.
Мозоль может быть устранена посредством лазерного удаления, электрокоагуляции и хирургического иссечения.
Причины
Спазмы в мышцах ног могут быть спровоцированы повышенной активностью коры головного мозга. Также такое случается, если ухудшается нервная проводимость волокон, если уменьшается уровень АТФ в крови. Такие процессы развиваются после интенсивных физических нагрузок, после перенесенной черепно-мозговой травмы, под влиянием стрессовой ситуации, при ношении неудобной обуви. Причины появления судорог могут быть различными. Самой частой из них является варикозное расширение вен. Определить провоцирующий фактор такого симптома может флеболог после предварительной диагностики.
Среди самых частых причин появления дневных или ночных судорог в ногах можно выделить:
- Дефицит минеральных веществ и витаминов. Может возникать при обезвоживании организма, после интенсивных физических нагрузок, при отсутствии полноценного питания. Спровоцировать такой симптом может нехватка витаминов группы В, магния.
- При сахарном диабете может развиваться гипогликемия. Эта патология появляется при введении инсулина. Выполнять лечение должен только специалист, он составляет схему терапии, выбирает оптимальные дозировки инсулина в каждом конкретном случае.
- Чрезмерные физические нагрузки. Такое часто наблюдается у людей, которые занимаются спортом. В группе риска футболисты, баскетболисты и тяжелоатлеты.
- Судороги могут появляться при тромбофлебите, варикозном расширении вен, независимо от стадии развития этих заболеваний.
- Атеросклеротическая болезнь сопровождается высокой нагрузкой на всю кровеносную систему. Особенно страдает сердце, сосуды. Причинами развития патологии являются наследственная предрасположенность, вредные привычки, нездоровое питания, высокий уровень холестерина.
- Заболевания сердца и сосудов негативно влияют на кровоток. Это сопровождается отечностью, болевыми ощущениями и судорогами в ногах по ночам и днем.
- Изменения гормонального фона могут спровоцировать судороги ног у женщин в период вынашивания ребенка. Такая проблема может появляться на фоне приема оральных контрацептивов, при менопаузе, в пубертатном периоде при кардинальных изменениях в гормональном фоне.
- При повышенной нагрузке на центральную нервную систему, при частых сильных стрессах, нарушениях сна также могут возникать спазмы в мышцах. Такой симптом проходит самостоятельно, если удается справиться со стрессом и восстановить свой режим.
Судороги могут возникать не только как симптом болезни. Есть и другие причины такой проблемы, не связанные с заболеваниями:
- Многие женщины выбирают красивую, но не удобную обувь на каблуках. При регулярном ношении неудобных туфель может развиваться варикозное расширение вен. Ноги отекают, болят, появляются болезненные спазмы в мышцах.
- Несбалансированное питание. При отсутствии полноценного питания развиваются хронические заболевания пищеварительной системы, возникает авитаминоз. Организм реагирует на это по-разному, в том числе и болезненными спазмами.
- Неконтролируемый прием антибиотиков, противовоспалительных препаратов, обезболивающих средств.
Ночные судороги в ногах
Спазмы мышц ног в ночное время возникают чаще всего. Дискомфорт во время сна бывает кратковременным либо длительным. Спустя какое-то время после приступа человек чувствует слабость в мышцах. Такое состояние часто является симптомом хронической венозной недостаточности. В группу риска входят люди преклонного возраста, беременные.
При перегрузке мышц, дегидратации либо длительном пребывании в одном положении могут возникать судороги ночью. В большинстве случаев такое состояние является идиопатическим, то есть, возникает без причин. Чаще такие приступы не являются опасными для здоровья. Но иногда они могут свидетельствовать о таких состояниях:
- венозная недостаточность;
- артериальная дисфункция.
Чаще ночные приступы спазмов возникают в икроножных мышцах. Непроизвольные сокращения сопровождаются внезапной резкой болью, затвердением тканей, дискомфортом, покраснением и отечностью, мышечной слабостью. Не стоит заниматься самолечением и принимать какие-то лекарства от судорог в ногах. Нужно вовремя обращаться к флебологу, чтобы выяснить причину такого симптома.
Типы сухости
Проблемы с эпидермисом бывают разные: кого-то мучает постоянный дискомфорт, у кого-то на морозе появляются неприятные трещины и шероховатости, третьи жалуются на очаги зуда и жжения. Все это может быть следствием разных обстоятельств, в том числе ошибок при выборе ухода, погрешностей в питании и многообразных факторов, провоцирующих аллергию и дерматиты. Многие женщины обращаются к врачу с вопросом: очень сухая кожа тела – что делать? В первую очередь надо установить, к какому типу относится проблема конкретной пациентки:
- конституциональная;
- приобретенная;
- патологическая.
Атопическая сухость
Это состояние также называется эндогенная экзема и является результатом хронического заболевания, которое постоянно рецидивирует, сопровождается зудом, высыпаниями, значительным ухудшением состояния покровов. Болезнь не заразна, но может передаваться по наследству. Для атопии характерны периоды обострения и ремиссии, когда никаких негативных проявлений нет. Однако это не значит, что патология сама собой сошла на нет, расслабляться в подобной ситуации не следует.
Если вас беспокоит атопическая сильная сухость кожи тела, причины состоят, скорее всего, в нарушении генетики. В дисбалансе находится синтез филаггрина – белка, который участвует в образовании защитного барьера. Поэтому если у родителей есть дерматит, то с высокой вероятностью он со временем проявится и у следующих поколений.
Достаточно часто предшественником болезненных шелушений служит диатез в детском возрасте. Обычно от этого недуга страдает каждый десятый малыш, в то время как среди взрослых заболевание встречается примерно в 1% случаев. Нередко такие пациенты также борются с астмой или хроническим ринитом. Аллергические заболевания усугубляют ситуацию – это уже нарушение иммунитета. Также проблему усиливают климатические условия, бытовые загрязнения, частое трение и давление на участки тела.

Приобретённая
Она возникает в результате воздействия ряда негативных факторов. К ним относятся:
- ультрафиолет;
- разница температур;
- кондиционирование окружающего воздуха, слишком активная работа радиаторов отопления;
- неправильный уход с применением агрессивных средств;
- терапия, в том числе с систематическим использованием кремов, содержащих ретиноиды;
- химические вещества (например, если у вас сухая кожа на теле, причины могут быть в производственных факторах);
- неправильно подобранные или выполненные косметологические процедуры.
Сенильная
Потерю влаги предотвращает так называемый эпидермальный барьер. Плотно примыкающие друг к другу клетки, эпителиоциты, не дают воде испаряться. Помогает поддерживать целостность и надежность этого рубежа, кожное сало, дополнительно придающее эластичность.
Сальные железы с годами работают менее активно, и возрастные изменения метаболизма приводят к тому, что начинается:
- атрофия и снижение эластичности наружных покровов;
- нарушение гидробаланса;
- формирование нежелательных образований, в том числе пигментных пятен, сосудистых звездочек и комедонов;
- возникновение морщин;
- выраженная дряблость;
- потеря четкости контуров лица.

Удаление мозолей жидким азотом
Осмотрев и диагностировав мозоль как стержневую, врач может порекомендовать хирургическое удаление мозолей одним из двух современных способов: криодеструкцией (удаление жидким азотом) и лазерным удалением.
Криодеструкция – удаление мозолей жидким азотом – считается в медицине более тяжелой и сложной для пациента процедурой, чем лазерное удаление, хотя эффект от нее ничуть не хуже: удаление стержневой мозоли жидким азотом приводит к полному исчезновению мозоли и снижает риск рецидива до минимума.
Процедура проводится амбулаторно, само удаление натоптышей азотом и такое же удаление мозолей азотом особо не различаются: в обоих случаях жидкий азот контактирует с проблемной кожной тканью полминуты, этого достаточно для резкого замораживания тканей. Происходит резкий спазм сосудов, находящихся в пораженной зоне, нарушается кровоснабжение, внутриклеточная жидкость ороговевшего участка и самого стержня мозоли превращается в кристаллы и ставшее нежизнеспособным образование отмирает.
Через 10-20 дней после этого отмершие мозоли и натоптыши бесследно удаляются, под ними оказывается новая здоровая кожа без мозолей.
Для избавления от мозолей и натоптышей нужна только одна процедура, но после самой процедуры понадобится тщательный уход и восстановление в домашних условиях. Это основной момент, которым удаление мозолей хирургическим путем отличается от удаления мозолей жидким азотом – криодеструкция более сложная и болезненная, имеет более долгий восстановительный период, хотя эффективность методов одинаковая.











![Как избавиться от шишек на ногах [на пальце, пятке, под кожей]](http://stolsale.ru/wp-content/uploads/3/7/2/3727b23577c3e9e2192c0080a6bb6e0a.jpeg)





















