Лечение отека легких
Больного с подтвержденным отеком легкого немедленно госпитализируют и помещают в отделение реанимации и интенсивной терапии, где проводятся экстренные медицинские мероприятия, способствующие нормализации состояния.
Как лечить легочную недостаточность?
Сердечные гликозиды. Лекарственные средства растительного происхождения, обладающие выраженным кардиотоническим и антиаритмическим действием. Эффективные препараты этой группы:
- Аккузид;
- Дигоксин;
- Бравадин и др.
Гипотензивные. При высоком артериальном давлении назначаются:
Девушки с wowcherepovec.ru встречаются только в месте, указанное вами, и только когда есть отличное настроение, проверенные шлюхи Череповец, чтобы встреча была яркая и незабываемая. И хотя это удовольствие скрывает множество интриги, интим услуги от опытных путан, имеет целый перечень положительных моментов. Шикарные проверенные шлюхи Череповец, страстные и желанные, они такие заботливые и привлекательные, что интимный досуг тебе обеспечен. Окунись в удовольствие.
- Эбрантил;
- Аккупро;
- Амприлан и др.
Антиаритмические средства. Назначаются для стабилизации сердечного ритма:
- Панангин;
- Этацизин;
- Пропафенон и др.
Тромболитические средства. Способствуют разрушению тромботических масс в артериях и капиллярах, восстановлению сосудистого кровотока:
- Гемаза;
- Пуролаза;
- Метализе и др.
Диуретики. Назначаются с целью снижения ОЦК и ускорения вывода патологической жидкости из легких. Препараты этой группы:
- Фуросемид;
- Бритомар и др.
Иногда, несмотря на прием медикаментозных средств, состояние больного не удается стабилизировать из-за недостаточной оксигенации крови. В таких ситуациях для устранения легочного отека и ликвидации жидкости, требуется процедура интубации, которая помогает нормализовать проходимость пораженных дыхательных путей.
При наличии показаний (например, для удаления инородного тела или аспирации содержимого из полости легких) выполняется операция трахеостомия.
Дополнительно необходима поддержка дыхания аппаратом ИВЛ. После того, как состояние пациента полностью стабилизируется, проводится лечение заболевания, которое спровоцировало отек легких.
Если первопричина отека легких не будет своевременно устранена, вероятность того, что приступ повториться вновь, существенно повышается.
Вне зависимости от причины развития отека легких, прогноз и риск осложнений крайне серьезен. В отдельных случаях, например, при остром альвеолярном отеке риск смерти возрастает до 50%, а на фоне инфаркта миокарда до 90%.
Несмотря на своевременные врачебные и хирургические мероприятия, последствия возможны в виде ишемии внутренних органов, развития застойной пневмонии, пневмосклероза.
Чтобы снизить риск рецидива и вероятности летального исхода важна и обязательна ранняя патогенетическая терапия, которую проводят сразу же после развития отека, а также исследование первопричины патологии.
Как только врачу удалось определить источник отека, в стационаре проводятся лечебные мероприятия и реабилитация под руководством целой группы врачей: пульмонолога, хирурга, кардиолога, невролога, ЛОР-врача, гастроэнтеролога. Они позволяют больному преодолеть острый период.
Лечение (помощь)
Как уже было отмечено, состояние может окончиться летально. Потому, если вы обнаружили у себя или у другого человека первые симптомы, срочно вызывайте скорую помощь. Пока больного перевозят в отделение, его телу придают полусидячее положение. Применяют кислородную маску, чтобы насытить тело оксигеном. Если человек не может самостоятельно дышать, ему проводят интубацию трахеи и делают ИВЛ.
В процессе транспортировки также могут дать больному под язык нитроглицерин в таблетированной форме. Для снятия болевхы ощущений могут применять морфин внутривенно. Таким же путем могут ввести и диуретики. С целью снижения притока крови к правым отделам сердца, и чтобы понизить давление в малом круге кровообращения, на верхнюю треть бедер пациента нужно наложить венозные жгуты на 20 минут (но так, чтобы пульс полностью не пропал). Ослаблять жгуты нужно постепенно, не резко, а потом снять.
Далее в реанимации тщательно следят за артериальным давлением и пульсом поступившего, за тем, как он дышит, и дышит ли. Лекарственные препараты в большинстве случаев вводят через подключичную вену с применением катетера.
Диагностика
На обследование времени предельно мало. Счет идет на минуты
Важно действовать быстро. Этого принципа придерживаются специалисты
Мероприятия такие:
- Короткий опрос пациента. Нужно понять жалобы.
- Аускультация. Выслушивание легочного звука. При отеке он сухой, скрипящий, свистящий и приглушенный по всей протяженности респираторного тракта.
- Измерение артериального давления. Как правило, оно существенно ниже возрастной нормы.
- Исследование частоты сердечных сокращений.
- Изучение газового состава крови. По специфическим признакам можно быстро понять суть патологического процесса.
- Биохимическое исследование.
- Рентгенография грудной клетки. Обзорная методика, которая показывает характерные грубые изменения. Для беглого поиска патологического процесса, констатации факта этого вполне достаточно.
- ЭКГ, электрокардиография.
- ЭХОКГ. По своему характеру, это УЗИ сердца.
- При необходимости проводится катетеризация легочной артерии. Чтобы отграничить разные формы патологического процесса.
Все исследования необходимы в экстренном порядке. Раздумывать времени нет. Уже после стабилизации состояния, можно пройти более глубокую диагностику.
Важно понять, что стало причиной проблемы. Поскольку без четкого осознания этого факта нет возможности предотвратить рецидив отека легких
Диагностика
Диагностировать асфиксию в период вынашивания плода (первичную, или внутриутробную) позволяют:
- мониторинг сердечного ритма плода, который проводят в ходе кардиотокографии;
- анализ двигательной активности, дыхания и тонуса мышц плода, который проводят при ультразвуковом исследовании.
При вторичной, или внеутробной асфиксии постановка диагноза проводится с учетом наличия признаков патологического состояния, внешнего состояния младенца, степени тяжести проявления нехватки кислорода и дальнейших анализов, которые проводятся после выполнения алгоритма неотложной помощи ребенку.
Для диагностики используют:
- оценку по шкале Апгар;
- анализ крови из кожи головы, сосудов пуповины плода, в ходе которого определяют величину напряжения кислорода, напряжение углекислоты и кислотность крови.
В некоторых случаях также назначают ультразвуковое исследование головного мозга, с помощью которого определяют, насколько поражена центральная нервная система. Обследование также позволяет отличить гипоксическое повреждение нервной системы от травматического.
Лечение отека легких
Лечение отека легких проводится в ОРИТ под постоянным мониторингом показателей оксигенации и гемодинамики. Экстренные мероприятия при возникновении отека легких включают:
- придание больному положения сидя или полусидя (с приподнятым изголовьем кровати), наложение жгутов или манжет на конечности, горячие ножные ванны, кровопускание, что способствует уменьшению венозного возврата к сердцу.
- подачу увлажненного кислорода при отеке легких целесообразнее осуществлять через пеногасители – антифомсилан, этиловый спирт.
- при необходимости — перевод на ИВЛ. При наличии показаний (например, для удаления инородного тела или аспирации содержимого из дыхательных путей) выполняется трахеостомия.
- введение наркотических анальгетиков (морфина) для подавления активности дыхательного центра.
- введение диуретиков (фуросемида и др.) с целью снижения ОЦК и дегидратации легких.
- введение нитропруссида натрия или нитроглицерина с целью уменьшения постнагрузки.
- применение ганглиоблокаторов (азаметония бромида, триметафана) позволяет быстро снизить давление в малом круге кровообращения.
По показаниям пациентам с отеком легких назначаются сердечные гликозиды, гипотензивные, антиаритмические, тромболитические, гормональные, антибактериальные, антигистаминные препараты, инфузии белковых и коллоидных растворов. После купирования приступа отека легких проводится лечение основного заболевания.
Диагностика
Заподозрить макулярный отек как причину жалоб офтальмолог может на основании характерных признаков и симптомов.
В обязательном порядке выполняют все «стандартные» процедуры: проверку остроты зрения, рефракции, осматривают пациента за щелевой лампой и проводят офтальмоскопию.
|
Необходимое условие для выявления макулярного отека – прозрачность оптических сред. |
Если диагностике мешают помутнения роговицы или хрусталика, наличие в стекловидном теле воспалительного экссудата или крови, то скопление жидкости в ткани сетчатки определить невозможно.
При достаточной прозрачности оптических сред верифицировать диагноз помогают современные методы – оптическая томография сетчатки (ОКТ) и флюоресцентная ангиография (ФАГ).
ОКТ глазного дна выполняется в положении сидя, пациент располагает подбородок на подставке прибора, лоб прижат к упору, взгляд направлен прямо. Врач выполняет серию снимков, на которых определяет наличие и степень макулярного отека.
Для выполнения ФАГ пациенту внутривенно вводят контрастное вещество и также выполняют серию снимков. При выходе контраста за пределы сосудистого русла диагностируют макулярный отек и уточняют его локализацию и вид.
Ультразвуковое исследование глазного яблока не обладает необходимой разрешающей силой и макулярный отек не определяет.
Для улучшения качества изображения все исследования проводятся при медикаментозном мидриазе – расширении зрачка каплями-мидриатиками.
Причины ангионевротического отёка или отёка Квинке
Ответ на проникновение в организм аллергена , чаще всего:
лекарственные препараты и препараты для вакцинации,
яд при укусах и ужалениях насекомых,
пыльца деревьев, злаковых, сорных трав.
Прием таких лекарственных препаратов, как ингибиторы АПФ (каптоприл, эналаприл), а также антагонистов рецепторов ангиотензина II (валсартана, эпросартана) (в основном наблюдаются в основном у лиц пожилого возраста).
Псевдоаллергии — гиперчувствительность к некоторым медикаментам, пищевым продуктам и добавкам к пище развивается при отсутствии иммунологической стадии.
Врожденный (наследственный) дефицит C1-ингибитора, регулирующего активность системы комплемента, свертывания крови и фибринолиза, калликреин-кининовой системы (возникает при недостаточном образовании, повышенном использовании, недостаточной активности).
Приобретенный отек Квинке, обусловленный дефицитом C1-ингибитора, развивается при его ускоренном расходовании или разрушении (выработка аутоантител) при злокачественных новообразованиях лимфатической системы, аутоиммунных процессах, некоторых инфекциях.
Семейные мутации гена фактора Хагемана,
Усиленная продукция брадикинина и его замедленное разрушение обусловлено торможением активности АПФ эстрогенами у женщин
Классификация
В современной клинической практике принято использовать сразу несколько классификации ТЭЛА. Для удобства мы представим их в таблице № 1:
|
Критерий |
Вид |
Проявления |
|
По вариантам развития |
Острая |
Внезапное начало, боли в загрудинной области, одышка, падение артериального давления |
|
Подострая |
Постепенно развивающиеся признаки дыхательной и сердечной недостаточности, кровохаркание, признаки инфаркта легкого |
|
|
Рецидивирующая |
Повторяющиеся случаи ТЭЛА |
|
|
По степени закупорки (окклюзии) сосуда |
Небольшая |
Окклюзия менее 30% общего сечения сосуда. У пациента одышка, учащение дыхания и головокружение |
|
Умеренная |
Окклюзия достигает 50%. Резкое снижение артериального давления, боли за грудиной, слабость, кровохаркание. |
|
|
Массивная |
Окклюзия в пределах 70%. К перечисленным симптомам присоединяется умеренный цианоз (синюшность кожи), отечность и набухание шейных вен |
|
|
Сверхмассивная |
Окклюзия превышает 70%. Потеря сознания, выраженный цианоз, судороги, остановка дыхания. |
|
|
По развитию осложнений |
«Инфарктная пневмония» |
Инфаркт легкого: выраженная одышка, учащенное сердцебиение, кровохаркание, боли в грудной клетке. Возникает при эмболии крупных ответвлений легочной артерии. |
|
«Острое легочное сердце» |
Возникает при эмболии мелких ветвей легочной артерии. Отмечается кардиогенный шок, внезапно развивающаяся одышка, загрудинные боли. |
|
|
«Немотивированная одышка» |
Рецидивирующая эмболия мелких ветвей легочной артерии. Одышка развивается внезапно, и так же внезапно проходит. Снижение артериального давления, боли за грудиной. |
Таблица 1. Классификация ТЭЛА
Некоторые специалисты используют также классификацию по локализации тромба:
ТЭЛА сегментарных артерий.
ТЭЛА долевых и промежуточных артерий.
ТЭЛА главных легочных артерий и легочного ствола.
Следует отметить, что единства мнений относительно состоятельности критериев существующих классификаций у специалистов не наблюдается. Например, применяемая во всем мире классификация по степени окклюзии в последние годы все чаще подвергается критике. Это связано с тем, что такие определения, как «небольшая», «умеренная», «массивная» и «сверхмассивная» современным специалистам представляются «недостаточно информативными и вводящими в заблуждение». В 2019 году Европейское Кардиологическое сообщество (European Society of Cardiology) предложило единую классификацию по степени риска:
ТЭЛА низкого риска
ТЭЛА средне-низкого риска
ТЭЛА средне-высокого риска
ТЭЛА высокого риска
Основные причины одышки при заболеваниях сердца и сосудов
Расстройства, связанные с нормальным сердечным выбросом. Одышка при физической нагрузке может быть следствием не только низкой эффективности сердечно-сосудистой системы, вызванной недостаточной подготовкой, но и нарушений диастольного процесса миокарда в течении гипертонической болезни, стеноза аорты и гипертрофической кардиомиопатии. Хроническая одышка может сопровождать перикардит.
Расстройства, связанные с увеличением сердечного выброса. Затруднение дыхания при физических нагрузках из-за увеличения сердечного выброса может наблюдаться при легкой или умеренной анемии, пороках сердца, ишемической болезни сердца.
Расстройства, связанные со снижением сердечного выброса. Патологические состояния, являющиеся прямым следствием ишемической болезни сердца и кардиомиопатий, не вызванных ишемией, вызывают увеличение конечного диастолического объема левого желудочка и конечного диастолического давления, и таким образом связаны с вторичным повышением давления в легочных капиллярах. Способствует образованию одышки интерстициальный отек.
Все патологии сердечно-сосудистой системы, сопровождающиеся одышкой:
- застойная сердечная недостаточность;
- инфаркт миокарда;
- стабильная и нестабильная стенокардия;
- перикардит — воспаление тканей, выстилающих сердце;
- тампонада перикарда;
- дефекты клапанов;
- стеноз аорты;
- митральный стеноз;
- аортальная недостаточность;
- митральная недостаточность;
- рестриктивная дилатационная гипертрофическая кардиомиопатия;
- сердечная аритмия;
- одышка от неврологических заболеваний;
- опухоль головного мозга;
- печеночная энцефалопатия;
- болезнь Гийена-Барре;
- миастения Гравис;
- рассеянный склероз;
- БАС — боковой амиотрофический склероз;
- мышечная дистрофия Дюшенна и Беккера;
- кровоизлияние в мозг.
Общие сведения о заболевании
Асфиксию диагностируют у 4-6% детей. Причем процент колеблется в зависимости от степени недоношенности плода. У малышей, которые рождаются до 36 недели, частота развития патологии достигает 9%, а у детей, родившихся после 37 недели – снижается до 1-2%.
Научные определения асфиксии новорожденного сводятся к тому, что ребенок не может самостоятельно дышать или совершает поверхностные судорожные дыхательные движения, которые не позволяют организму получить кислород в достаточном объеме. Авторы рассматривают асфиксию младенцев как удушье, при котором сохраняются другие признаки того, что плод жив: есть сердцебиение, пуповина пульсирует, мускулатура слабо, но сокращается.
К причинам развития асфиксии новорожденных относят комплекс факторов риска, которые нарушают кровообращение и функции дыхания плода в утробе и в процессе рождения. К наиболее распространенным причинам относятся:
Наиболее частой причиной асфиксии является внутриутробная гипоксия, то есть нехватка малышу кислорода в утробе матери.
Какими бы ни были причины патологического состояния, оно вызывает у ребенка одинаковые процессы:
- нарушает обмен веществ и кровоциркуляцию;
- сгущает, повышает вязкость крови;
- наносится ущерб головному мозгу, печени, сердцу, надпочечникам;
- органы отекают, происходит излияние крови;
- происходят сбои в работе центральной нервной системы.
Чем дольше организм ощущает нехватку кислорода, тем более серьезной становится степень поражения тканей, органов и систем.
Симптомы отека легкого
- Приступы тяжёлого, мучительного удушья (нехватка воздуха), усиливаются в положении лёжа, поэтому больной должен принимает вынужденное положение (сидя или лёжа), развиваются в результате нехватки кислорода;
- Выраженная одышка, развивается у пациента находящегося в покое (т.е. не связанна с физической нагрузкой);
- Давящая боль в грудной клетке, связанна с недостатком кислорода;
- Резкое учащение дыхания (поверхностное, клокочущее, слышно на расстоянии), связанно со стимуляцией дыхательного центра не выделившимся углекислым газом;
- Учащенное сердцебиение, из-за нехватки кислорода;
- Сначала покашливание, а потом и кашель с выраженными хрипами и выделением пенистой мокроты, розового цвета;
- Кожа лица больного, серо – синюшнего цвета, с последующим нарастанием на другие участки тела, связанно с накоплением и нарушением выделения из крови углекислого газа;
- Холодный липкий пот и бледность кожных покровов, развиваются в результате централизации крови (по периферии к центру);
- Набухают вены в области шеи, происходит в результате, застоя в малом круге кровообращения;
- Возможно развитие повышения артериального давления;
- Сознание больного спутанное, при не оказании во время медицинской помощи, вплоть до отсутствия сознания;
- Пульс слабый, нитевидный.
Как лечить больного, у которого жидкость в легких?
Первая мера помощи при остром отеке легких — подача кислорода через маску. Это помогает уменьшить симптомы. Иногда показана искусственная вентиляция легких. Для того чтобы вывести из организма лишнюю жидкость, назначают фуросемид (лазикс). Уменьшить одышку и тревогу помогает морфин и другие препараты. Вазодилятаторы (например, натрия нитропруссид) расширяют сосуды и уменьшают нагрузку на сердце.
Если у пациента с отеком легкого повышено артериальное давление, назначают препараты, которые помогают его сбить, если снижено — его стараются повысить.
Проводят лечение состояния, из-за которого в легких скапливается жидкость. Если причиной стали побочные эффекты химиотерапии, врач может отменить препараты, заменить их на другие.
Симптомы
Признаки отека легких включают в себя две возможные фазы: продром и острую стадию.
Первая — это предшествующие признаки. Они также называются продромальными. Согласно статистике и клиническим данным, примерно в 20% случаев неотложное состояние начинается с таких проявлений.
Среди возможных симптомов отека легких:
- Головная боль.
- Слабость.
- Сонливость.
- Чувство тесноты в груди.
- Незначительный по интенсивности кашель.
- Частое дыхание. Хотя формально, сатурация кислорода остается в норме. Как и жизненная емкость легких.
- Головокружение. Что указывает на постепенную дисфункцию центральной нервной системы.
Явных патологических признаков пока нет. Те, что есть, пациенты и невнимательные врачи списывают на вегетососудистую дистонию, паническую атаку, невроз — на что угодно, кроме реального состояния.
При острой форме патологического процесса симптомы развиваются стремительно и бурно. Продромальной фазе нет. Болезнь стартует, что называется, с места в карьер.
Основная клиника отека легких включает в себя проявления легочного, неврологического и сердечнососудистого характера.
Среди симптомов патологического процесса:
- Первый признак отека легких — одышка. Частота дыхательных движений достигает 40-50 в минуту и даже более. Таким способом организм стремится компенсировать патологическое состояния и хоть как-то обеспечить сердце, головной мозг и другие ткани кислородом. В любом случае, начинается гипоксия.
- Симптомы отека легких включают боли в груди. Интенсивность — от малой до средней. Ощущение стеснения, давления. Также жжения. Это сочетанный признак. Он характерен для нарушений работы кардиальных структур, а также расстройства со стороны самих легких.
- Удушье. Ощущение критической нехватки воздуха. Человек пытается отдышаться, но ничего не получается. Особенно сильный симптом наблюдается, когда пациент лежит.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Свидетельствует в пользу острой гипоксии тканей.
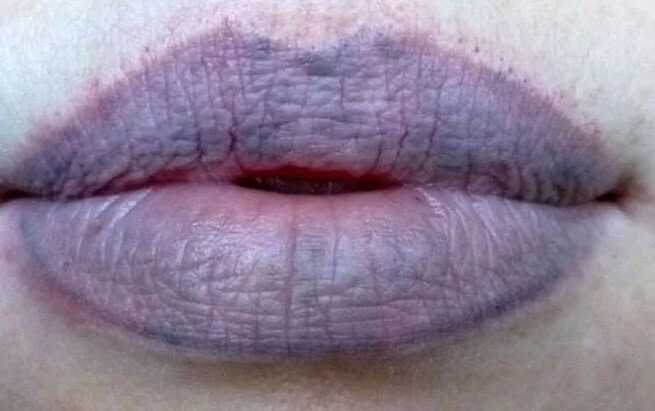
- Потливость. Гипергидроз. Вне зависимости от физической нагрузки и характера активности в этот конкретный момент.
- Кашель. Сухой, без выделения мокроты. Если состояние существует достаточно долго, поднимается давление в легочной артерии. А это приводит к отхаркиванию небольшого количества крови. Выходит пенистая розоватая мокрота. Интенсивность рефлекса минимальная. Это не ведущий симптом в клинике.
- Свисты при дыхании. Булькающие хрипы не слышны. Они не характерны для этого патологического процесса.
- Падение артериального давления. Сердечный симптом отека легких, для которого типично снижение АД на 20-30 мм ртутного столба. При тяжелом течении расстройства — еще больше.
- Аритмия. В клинике отека легких превалирует тахикардия. Увеличение частоты сердечных сокращений до 100 ударов и более. Это попытка тела восстановить кровоток за счет выброса большего количества крови. По мере утомления миокарда, симптом сходит на нет. Начинается брадикардия.
- Обратное явление. Это опасно, поскольку из-за хаотичной работы органа вероятная остановка сердца.
- Головная боль.
- Головокружение. Общие симптомы неврологического дефицита.
- Слабость, сонливость.
- Дереализация. Чувство нереальности всего происходящего.
- Ощущение страха и паники.
В среднем, на развитие патологического процесса требуется несколько часов. При молниеносной форме — считанные минуты. Это смертельно опасная разновидность нарушения.
Основной виновник — это альвеолярный отек, который развивается из-за выхода жидкой части крови в легочные ткани (альвеолы). Как результат, основная доля симптомов — признаки дыхательной недостаточности.
Отек легких у пожилых почти всегда имеет острый или молниеносный характер. У детей — затяжной. Но бывают и исключения.
При каких болезнях есть риск отека
Патология свидетельствует об осложнении основного заболевания, увеличивает его продолжительность и ухудшает прогнозы лечения. К самым опасным относятся:
- болезни сердца. Дыхательная недостаточность часто возникает на фоне патологий сердца и сосудов. Кардиогенный отек легких развивается при инфаркте миокарда, аневризме, эндокардите и миокардите, тяжелом течении гипертонической болезни, патологических состояниях, вызванных врожденными или приобретенными пороками сердца;
- пульмонологические заболевания. В группе риска — пациенты с травмами и тяжелыми болезнями респираторного тракта. Респираторный отек развивается на фоне обострения хронического бронхита и бронхиальной астмы, туберкулеза, крупозной пневмонии. Риск повышают опухолевые поражения легочной ткани, плеврит, травмы грудной клетки, которые сопровождаются пневмотораксом. Если человек длительное время подключен к аппарату искусственного дыхания и получает смесь с высокой концентрацией кислорода, это также приводит к дисбалансу давления в легочных капиллярах и выходу экссудата;
- инфекционные заболевания. При тяжелом течении или неадекватном лечении коклюша, скарлатины, гриппа, дифтерии и других инфекционных заболеваний развивается отек, а вслед за ним — острая легочная недостаточность. У маленьких детей такой клинический синдром может вызвать острый ларингит, разрастание аденоидов;
- патологии внутриутробного развития и тяжелых родах. Тяжелое течение беременности, недоношенность, кислородная гипоксия, бронхолегочная дисплазия плода — эти факторы повышают риск развития легочной недостаточности у новорожденных. У беременных женщин легочная недостаточность может развиться на фоне эклампсии. Такое же явление возникает при синдроме гиперстимуляции яичников на фоне стимуляции овуляции гормональными препаратами;
- попадание в дыхательные пути инородных тел. Механическая асфиксия — одна из возможных причин острой дыхательной недостаточности. Патология возникает при попадании в дыхательные пути посторонних предметов, закупорки респираторного тракта рвотными массами;
- болезни мочевыделительной системы и ЖКТ. Нефрогенным отеком легких могут осложняться острые воспалительные заболевания, которые сопровождаются дисфункцией почек и развитием тяжелой почечной недостаточности. В гастроэнтерологии с дыхательной недостаточностью приходится бороться пациентам с циррозом печени, тяжелым течением панкреатита, кишечной непроходимостью;
- неврологические заболевания. Черепно-мозговые травмы, менингит, энцефалит, новообразования, кровоизлияния в мозг, осложнения после хирургических операций на головном мозге — все это приводит к неврогенному отеку легких;
- Аллергии, травмы, отравления. Острая дыхательная недостаточность может быть вызвана попаданием в организм различных отравляющих веществ. С отеком легких сталкиваются пациенты с алкогольной и наркотической интоксикацией, отравлением лекарственными препаратами, солями тяжелых металлов, токсичными газами. Легочную недостаточность диагностируют при заражении крови, ожогах с большой областью поражения, острых аллергических реакциях.
Клиническая картина
По мере перехода О. л. из фазы интерстициального отека в фазу альвеолярного отека проявления его видоизменяются. У больных с сердечной патологией при интерстициальном О. л. отмечается одышка в покое, усиливающаяся при малейшем физическом напряжении, иногда пароксизмальная ночная одышка, дыхательный дискомфорт, общая слабость, тахикардия, акроцианоз, обычно при отсутствии каких-либо характерных аускультативных изменений в легких. Интерстициальный О. л. может проявляться остро в виде приступа сердечной астмы, иногда подостро, в течение нескольких часов, а при наличии застойной сердечной недостаточности возможно его затяжное течение. Рентгенологически на этой стадии О. л. выявляются нечеткость легочного рисунка, понижение прозрачности прикорневых отделов, линии Керли в базально-латеральных и прикорневых отделах легочных полей.
При альвеолярном О. л. внезапно, чаще во время сна или в момент физической нагрузки, эмоционального напряжения, либо на фоне приступа стенокардии, у больного возникает одышка, перерастающая в удушье, к-рое заставляет больного принять сидячее положение или даже встать. Частота дыхания достигает 30—40 в 1 мин., появляется акроцианоз, дыхание становится клокочущим, слышимым на расстоянии. Выделяется обильная пенистая мокрота, нередко розового цвета. Характерно возбуждение, страх смерти. При аускультации над всей поверхностью легких определяется масса разнокалиберных влажных хрипов (в начальных фазах — крепитация и мелкопузырчатые хрипы), тоны сердца резко приглушены, нередко не прослушиваются из-за шумного дыхания. Пульс, вначале напряженный, постепенно становится малым и частым. АД, повышенное или нормальное вначале, при затянувшемся отеке может значительно снижаться. Рентгенологически чаще всего выявляется интенсивное гомогенное симметричное затемнение в центральных отделах легочных полей в форме крыльев бабочки, реже диффузные двусторонние тени различной протяженности и интенсивности или инфильтративноподобные затемнения долей легких. При массивном О. л. возможно тотальное затемнение легочных полей.
Аллергический О. л. начинается так же, как и аллергическая реакция немедленного типа. Через несколько секунд, реже минут, после попадания в кровь антигена появляется ощущение покалывания и зуда в коже лица, рук, головы, в языке. Затем присоединяется чувство тяжести и стеснения в грудной клетке, боли в области сердца, одышка различной степени, затрудненное хрипящее дыхание вследствие присоединения бронхоспазма, появляются влажные хрипы в нижних долях легких с быстрым распространением на всю поверхность легочных полей, развиваются цианоз и явления циркуляторной недостаточности. Возможны боли в пояснице и в животе, тошнота, рвота, недержание мочи и кала, эпилептиформные судороги.
Выделяют молниеносную форму О. л., к-рая заканчивается летальным исходом в течение нескольких минут; острый О. л., продолжающийся 2—4 часа; затяжной О. л. (наблюдается чаще других форм) может длиться несколько суток.
Альвеолярный О. л.— тяжелое патол, состояние; летальность при нем составляет 20—50% . При развитии О. л. в остром периоде инфаркта миокарда, осложненного кардиогенным шоком, или при сочетании О. л. с анафилактическим шоком летальность превышает 90%.
2.Причины
Вернемся к определению, данному в начале статьи. Кислород ко всем структурам, тканям и клеткам организма доставляется в химически связанном виде, как соединение с железосодержащим гемоглобином, – высокомолекулярным белком красных кровяных телец (эритроцитов).
Непосредственной причиной острой гипоксии как системного кислородного голодания является либо дефицит крови как таковой, либо провал кровяного давления и замедление гемодинамики, либо нехватка связанного кислорода в крови – гипоксемия. В любом случае, сокращение или прекращение оксигенации тканей, т.е. тканевого дыхания (что может случиться даже при сохранности дыхания внешнего, если понимать под ним моторику дыхательной мускулатуры и газообменную функцию легких) так или иначе связана с кислородом крови.
Различают первичную и вторичную ОДН.
Первичная развивается вследствие сбоев, блокировки или затруднений внешнего дыхания. Наиболее частой непосредственной причиной выступает механическая обструкция или обтурация воздухоносных путей различного калибра (гортань, трахея, бронхи, мелкие конечные бронхиолы) вследствие спазма, скопления слизи или гноя, попадания инородного тела, заполнения водой, сдавления извне, стремительного отека (воспалительного, аллергического, токсического, аутоиммунного). К острой дыхательной недостаточности может привести повреждение легких при тяжелой торакальной травме, а также функциональная несостоятельность легочных газообменных тканей и структур.
Внешнее дыхание может угнетаться, кроме того, при болевых и электрошоках, тяжелых ЧМТ, нейромышечных расстройствах, при передозировках наркотиков, миорелаксантов, аналептиков (стимуляторов мозгового дыхательного центра и сосудистого тонуса).
Вторичная острая дыхательная недостаточность развивается по причинам, которые не затрагивают органы внешнего дыхания. К таким причинам относятся кроведефицитные состояния, гемодинамические нарушения и гипоксемия внелегочной этиологии (гиповолемический шок, инфаркт, тромбоэмболия в бассейне легочной артерии, различные виды анемии, сосудистый коллапс, высокогорная болезнь, гиперкапния и пр.).


































